| Эйген Блейлер (1857–1939) впервые использовал термин «шизофрения» в 1908 г. | ||
| МКБ-10 | F | |
| МКБ-9 | ||
| OMIM | ||
| DiseasesDB | ||
| MedlinePlus | ||
| eMedicine | ||
| MeSH | ||
Многообразие симптоматики породило дебаты о том, является ли шизофрения единым заболеванием или представляет собой диагноз, за которым кроется ряд отдельных синдромов. Эта неоднозначность была отражена при выборе названия: Блейлер использовал множественное число, именуя болезнь шизофрениями[1].
Этимология слова, от «расщепления рассудка», вызывает путаницу — в популярной культуре заболевание смешивают с «раздвоением личности» — неточным наименованием диссоциативного расстройства личности. Первое известное ошибочное употребление термина отмечено в статье поэта Т. С. Элиота, опубликованной в 1933 году[3].
Общий риск заболевания, по данным исследований, составляет 0,4—0,6 % (4—6 случаев на 1000 человек)[4][5]. Мужчины и женщины заболевают примерно одинаково часто, но у женщин имеется тенденция к более позднему началу болезни.
У больных шизофренией с большой вероятностью диагностируются коморбидные расстройства, в их числе депрессии и тревожные расстройства[6]; риск алкоголизма и наркомании составляет около 40 %. Часты социальные проблемы, такие как длительная безработица, бедность и бездомность. Повышенный риск самоубийства и проблемы со здоровьем обусловливают снижение продолжительности жизни, которая у больных на 10-12 лет короче по сравнению с людьми, не страдающими шизофренией[7].
Шизофрения является одной из основных причин, приводящих к инвалидности. В исследовании, проведённом в 14 странах в 1999 году, было показано, что состояние активного психоза занимает в этом отношении третье место после полного паралича (квадриплегии) и деменции, превосходя по инвалидизирующему воздействию параплегию и слепоту[8]. Однако течение болезни обнаруживает значительное многообразие и никоим образом не связано с неизбежностью хронического развития или прогрессирующего нарастания дефекта. В некоторых случаях, частота которых варьирует в разных культурах и популяциях, выздоровление может быть полным или почти полным.
При тяжёлом варианте течения заболевания, если больной представляет риск для себя и окружающих, может потребоваться недобровольная госпитализация, но в Западной Европе частота и сроки пребывания в клинике снизились по сравнению с прежними временами[9].
История
Описания шизофреноподобных симптомов встречаются уже в 2000 году до нашей эры в «Книге Сердец» — части древнего египетского папируса Эберса.[10] Изучение древних греческих и римских источников говорит о том, что, вероятно, в обществах того времени были осведомлены о психотических расстройствах, но не встречается описаний, которые удовлетворили бы сегодняшним критериям шизофрении.[11] В то же время симптомы, напоминающие шизофрению, отмечены в арабских медицинских и психологических текстах, датируемых Средними Веками. К примеру, в Медицинском Каноне Авиценна описывает состояние, отчасти напоминающее шизофрению, которое он именует «джунун муфрит» (тяжелое безумие) и отделяет от других форм безумия, «джунун», — таких как мания, бешенство и маниакально-депрессивный психоз[12].Хотя общая концепция безумия существовала на протяжении тысячелетий, лишь в 1893 году шизофрения была выделена в качестве самостоятельного душевного расстройства Эмилем Крепелиным. Он впервые провёл грань, разделившую психотические расстройства на то, что он тогда назвал dementia praecox (буквально — «ранняя деменция», синдром, описанный в 1853 году Бенедиктом Морелем под названием фр. démence précoce) и маниакальную депрессию[13]. Эта дихотомия остаётся важной концепцией и в современной науке[14].

Рисунки, выцарапанные на стене пациентом с диагнозом «dementia praecox». Из архивов госпиталя святой Елизаветы. Начало XX века, Вашингтон.
- Эмоциональную: одновременно позитивное и негативное чувство к человеку, предмету, событию (например, в отношении детей к родителям).
- Волевую: бесконечные колебания между противоположными решениями, невозможность выбрать между ними, зачастую приводящая к отказу от принятия решения вообще.
- Интеллектуальную: чередование или одновременное существование противоречащих друг другу, взаимоисключающих идей в рассуждениях человека.
Вскоре концепция шизофрении была официально признана всеми психиатрами. Оставалось выяснить, по каким признакам нужно ставить диагноз, почему болезнь возникает и как её лечить. Этим учёные занимаются и по сей день.
В первой половине XX века шизофрения считалась наследственным дефектом, и во многих странах больные стали объектом манипуляций поборников евгеники. Сотни тысяч людей, как по собственному согласию, так и без него, были стерилизованы — в первую очередь в нацистской Германии, США и Скандинавских странах.[17][18] В числе других лиц с клеймом «ментальной непригодности» многие больные шизофренией пали жертвой нацистской программы умерщвления T4.[19]
Диагностические описания шизофрении со временем претерпевали изменения. После проведённого в 1971 году американо-британского диагностического исследования стало ясно, что в США диагноз шизофрения ставится гораздо чаще, чем в Европе.[20] Это отчасти было связано с менее формальными критериями диагностики в США, в которых тогда использовались диагностические критерии DSM-II, в противовес Европе, где применялсч классификатор ICD-9. Это открытие в ряду других факторов привело к пересмотру не только диагностики шизофрении, но и всего справочника DSM, с последующей публикацией очередной версии, DSM-III.[21]
Признаки и симптомы заболевания
В настоящее время выделяют следующие признаки шизофрении:- продуктивную симптоматику (чаще всего бред и галлюцинации),
- негативную симптоматику (снижение энергетического потенциала, апатию, безволие),
- когнитивные нарушения (расстройства мышления, восприятия, внимания и др.).
Чаще всего шизофрения начинается в позднем подростковом возрасте или в начальном периоде взрослой жизни, нередко нанося серьёзный ущерб личности человека на важнейшем этапе социального и профессионального развития. В последние годы проводится обширная исследовательская работа по ранней диагностике пред-дебютных (продромных) признаков заболевания с целью минимизации его вредного воздействия. Показано, что до 30 месяцев до появления явных симптомов, а в некоторых случаях и ранее, возможно обнаружение продрома.[23] В этом периоде у будущих больных могут проявляться неспецифические признаки — социальная изоляция, раздражительность и дисфория.[24] По мере приближения психоза у них возникают транзиторные (кратковременные) или ограниченные психотические симптомы.[25]
Позитивные и негативные симптомы
Симптомы шизофрении часто разделяют на позитивные (продуктивные) и негативные (дефицитарные)[26]. К продуктивным относят бред, слуховые галлюцинации и расстройства мышления — всё это проявления, обычно свидетельствующие о наличии психоза. В свою очередь, об утрате или отсутствии нормальных черт характера и способностей человека говорят негативные симптомы: снижение яркости переживаемых эмоций и эмоциональных реакций — снижение аффекта, бедность речи (алогия), неспособность получать удовольствие — ангедония, потеря мотивации. Недавние исследования, однако, говорят о том, что несмотря на внешнюю потерю аффекта, больные шизофренией часто способны к эмоциональным переживаниям на нормальном или даже повышенном уровне, в особенности при стрессовых или негативных событиях.[27] Часто из продуктивной группы выделяют третью группу симптомов, так называемый синдром дезорганизации, включающий в себя хаотическую речь, хаотические мышление и поведение. Существуют и другие симптоматические классификации[28].Классификация Шнайдера
Психиатр Курт Шнайдер (1887—1967) перечислил основные формы психотических симптомов, которые, по его мнению, отличают шизофрению от других психотических расстройств. Это так называемые «симптомы первого ранга», или «Шнайдеровские симптомы первого ранга»:[29]- бред воздействия со стороны внешних сил;
- вера в то, что мысли воруются кем-то из головы либо вкладываются в неё;
- «звучание собственных мыслей»: ощущение того, что содержание мыслей становится доступно другим людям;
- голоса, комментирующие мысли и поступки человека либо разговаривающие между собой.
Диагностика
Диагноз ставится на основании анализа жалоб пациента и его поведения. Это включает рассказ самого человека о своих переживаниях, с возможным дополнением этой информации родственниками, друзьями или коллегами, с последующей клинической оценкой пациента психиатром, социальным работником, клиническим психологом либо иным специалистом в области психиатрии. При психиатрической оценке обычно проводится анализ психического статуса и составление психиатрического анамнеза. Выработанные стандартные диагностические критерии учитывают наличие определённых признаков и симптомов, их тяжесть и продолжительность.[22] Симптомы психоза свойственны не только шизофрении. Они могут проявляться при ряде состояний, таких как биполярное расстройство[31], пограничное состояние[32], шизоаффективное расстройство, передозировка психоактивных веществ, индуцированный приёмом наркотиков короткий психоз, шизофреноформное расстройство. В настоящее время не существует клинически одобренного лабораторного теста на шизофрению[22].Иногда при диагностике проводятся общий медицинский или неврологический осмотры для исключения соматических заболеваний, изредка приводящих к психотическим шизофреноподобным состояниям[22]: нарушений метаболизма, системных инфекций, сифилиса, ВИЧ, эпилепсии и повреждений мозга. Бывает необходимо исключить делирий, выделяющийся наличием визуальных галлюцинаций, острым началом, флуктуациями уровня сознания, и указывающий на скрытое соматическое заболевание.
В диагностике шизофрении наиболее широкое использование получили две системы: Справочник по диагностике и статистике психических расстройств (в настоящее время DSM-IV-TR), публикуемый Американской Психиатрической Ассоциацией, и Международная классификация болезней, созданная Всемирной Организацией Здравоохранения (в настоящее время МКБ-10). МКБ обычно используется в Европейских странах, в том числе в России, а DSM — в США и других странах мира, а также в ходе большинства исследований. Критерии МКБ придают больший вес Шнейдерианским симптомам первого ранга, но на практике обе системы сильно совпадают.[33] ВОЗ разработала инструментарий SCAN (англ. Schedules for Clinical Assessment in Neuropsychiatry, Системы Клинического Анализа в Нейропсихиатрии), который можно использовать в диагностике ряда психиатрических состояний, в том числе и шизофрении.
Критерии МКБ-10
Согласно МКБ-10 должен наблюдаться хотя бы один из следующих признаков:- Эхо мыслей (звучание собственных мыслей), вкладывание или отнятие мыслей, открытость мыслей окружающим.
- Бред овладения, воздействия, или пассивности, отчётливо относящийся к телу или конечностям, мыслям, действиям, или ощущениям; бредовое восприятие.
- Галлюцинаторные голоса, комментирующие или обсуждающие поведение больного; другие типы «голосов», идущих из различных частей тела.
- Устойчивые бредовые идеи, которые культурно неадекватны, нелепы, невозможны и/или грандиозны по содержанию.
- Стойкие галлюцинации любой сферы, сопровождающиеся лабильным или неполностью сформированным бредом, но без выраженного аффекта; либо постоянные, навязчивые сверхценные идеи.
- Неологизмы, шперрунги, разорванность речи.
- Кататонические расстройства, такие как возбуждение, застывание или восковая гибкость, негативизм, мутизм и ступор.
- Достоверные и последовательные изменения общего качества поведения, проявляющиеся утратой интересов, бесцельностью, поглощенностью собственными переживаниями, социальным аутизмом.
- Негативные симптомы (но не обусловленные при этом депрессией или фармакотерапией), которые могут быть выражены
- апатией
- бедностью или неадекватностью эмоциональных реакций
- социальной отгороженностью
- социальной непродуктивностью.
При развитии симптомов шизофрении вместе с выраженными симптомами других расстройств (аффективными, эпилептическими, при других болезнях мозга, при интоксикации лекарствами и психоактивными веществами) диагноз шизофрении не выставляется, и применяются соответствующие диагностические категории и коды.
Критерии DSM IV-TR
Согласно DSM, диагноз шизофрении подразумевает:- (A) Характерные симптомы: Два или более из нижеперечисленных,
каждый в наличии на протяжении большей части месячного промежутка (или
менее, если лечение прервало симптомы)[22]
- бредовые идеи
- галлюцинации
- дезорганизованная речь (напр. частые соскальзывания или непоследовательность; абстрактное содержание речи). См. расстройства мышления.
- сильно дезорганизованное (напр., неподобающий выбор одежды, частый плач) или кататоническое поведение
- негативные симптомы, в том числе плоскость аффекта (отсутствие или снижение яркости эмоциональных реакций), алогия (молчание или обеднение речи) или аволиция (сниженная или отсутствующая мотивация).
- Примечание: Если бредовые идеи сочтены фантастическими, или галлюцинации представляют собой один голос, комментирующий текущие действия пациента или двое и более беседующих друг с другом голосов, достаточно наличия лишь одного этого симптома из всего вышеперечисленного. Критерий дезорганизации речи достаточен лишь тогда, когда это радикально нарушает коммуникацию с пациентом.
- (B) Социальная/профессиональная дисфункция: В течение существенной части времени с начала расстройства, уровень достижений в сфере работы, отношений между людьми или ухода за собой гораздо ниже, чем до заболевания, а если заболевание началось в детстве — неспособность достичь ожидаемого уровня в области отношений между людьми, работы или учёбы.
- (C) Длительность: Симптомы длятся по крайней мере полгода. Из этого полугода по крайней мере в течение одного месяца симптомы удовлетворяют критерию (A) (активная фаза), а в остальное время (остаточная и продромальная фаза), есть негативные симптомы или же по крайней мере два из симптомов критерия (A) сохраняются в стёртой, ослабленной форме (например, странные убеждения или необычный чувственный опыт).
- (D) Исключаются шизоаффективное расстройство и маниакально-депрессивный психоз. Или фазы депрессивных, маниакальных или смешанных эпизодов нет в течение активной, или их продолжительность мала по сравнению с общей продолжительностью активной и остаточной фазы.
- (E) Причина не в приёме наркотиков или лекарств и не в какой-то непсихической болезни.
- (F) Если больной страдал аутизмом или другими отклонениями в развитии, для диагностики шизофрении необходимо, чтобы выраженный бред или галлюцинации продолжались по крайней мере месяц (или меньше в случае успешного лечения).
Подтипы
Исторически в странах Запада сложилось подразделение шизофрении на простую, кататоническую, гебефреническую (теперь — дезорганизованную), и параноидную. В наше время, DSM содержит пять подклассов шизофрении:- Параноидный тип: присутствуют бредовые идеи и галлюцинации, но нет расстройств мышления, дезорганизации поведения, и аффективного уплощения. (DSM-код 295.3, МКБ F20.0)
- Дезорганизованный тип: в МКБ назван «гебефренической шизофренией». Характерно сочетание расстройств мышления и уплощения аффекта (DSM 295.1, МКБ F20.1).
- Кататонический тип: бросающиеся в глаза психомоторные нарушения. Симптомы могут включать кататонический ступор и восковую гибкость (DSM 295.2, МКБ F20.2).
- Недифференцированный тип: присутствуют психотические симптомы, но не выполняются критерии параноидного, дезорганизованного или кататонического типа (DSM 295.9, МКБ F20.3).
- Остаточный тип: есть позитивные симптомы, но они слабо выражены (DSM 295.6, МКБ F20.5)
- Постшизофреническая депрессия: депрессивный эпизод, возникающий после редукции шизофренической симптоматики, с возможным наличием некоторых симптомов шизофрении в ослабленной форме (МКБ F20.4).
- Простая шизофрения: развивающиеся исподволь негативные симптомы, постепенно принимающие тяжелую форму, в отсутствие истории психотических эпизодов (МКБ F20.6).
Распространённость заболевания
Шизофрения одинаково часто поражает лиц обоих полов, но у мужчин обычно начинается раньше, с пиком заболеваемости в 20-28 лет против 26-32 лет у женщин[34]. Гораздо реже шизофрения случается в раннем детском возрасте[35], также редки случаи поздней (начало в среднем возрасте) и очень поздней (в пожилом возрасте) шизофрении[36]. Распространённость за период жизни обычно указывается равной 1 %, однако систематический обзор исследований, проведённый в 2002 году, дал результат в 0,55 %[5]. Вопреки популярному мнению о равномерном распространении шизофрении по всему миру, обнаруживается вариация заболеваемости в масштабах земного шара,[37] внутри отдельных стран,[38] и на более низких уровнях, вплоть до городских районов.[39] Одна из наиболее устойчивых находок — повышенная заболеваемость шизофренией в городских условиях: корреляция сохраняется даже при контроле возможных спутывающих факторов, таких как наркомания, этнические различия и размер социальных групп.[40]Этиология (причины заболевания)
Причины и механизмы развития шизофрении, прежде совершенно неизвестные,[41] в последнее время начинают раскрываться[42] благодаря достижениям нейробиологии, но всё же остаются неясными и запутанными. Важными патогенными факторами, по предположительным данным, полученным в исследованиях, являются генетическая предрасположенность, условия жизни в раннем детстве, нейробиологические нарушения, психологические и социальные взаимодействия. В настоящее время активно изучаются нейробиологические механизмы заболевания, однако единой органической причины пока не установлено.Хотя низкая надежность диагностики представляет проблемы при вычислении относительного вклада генетических вариаций и воздействий окружающей среды (например, тяжелая форма биполярного расстройства может пересекаться по симптомам с клинической депрессией), получены свидетельства того, что болезнь может вызываться комбинацией этих двух групп факторов. [43] Эти данные говорят о том, что диагноз в значительной степени обусловлен наследственностью, но начало болезни заметно зависит от факторов окружающей среды и стрессоров.[44] Идея, предполагающая наличие у некоторых людей врождённой предрасположенности («диатеза»), проявляющей себя под воздействием биологических, психологических или средовых стрессоров, получила название «модель стресс-диатез».[45] Представление о важности биологических, психологических и социальных факторов воплотилось в понятии «биопсихосоциальная модель».
Данные PET-исследования[46] говорят о том, что сниженная активность фронтальных долей при выполнении задачи на рабочую память связана с повышенной дофаминергической активностью в стриатуме, что может иметь отношение к нейрокогнитивным нарушениям при шизофрении.
Генетика
Поскольку трудно отделить вклад генетических факторов от воздействия окружающей среды, численные оценки обычно разнятся, однако близнецовые исследования говорят о высокой степени наследственной обусловленности заболевания. [47] Предположительно, наследование носит сложный характер, с возможным взаимодействием нескольких генов, повышающим риск до критического значения либо вызывающим несколько патологических процессов, складывающихся в единый диагноз.[48] Исследования указывают на неспецифичность обнаруживаемых генов риска шизофрении: они способны повышать вероятность развития других психотических заболеваний, таких как биполярное расстройство. [49][50]Согласно недавно полученным данным, редкие делеции и дупликации ДНК-последовательностей (см. вариация числа копий) также связаны с повышенным риском развития шизофрении.[51] Есть также данные о возможной связи полиморфизмов гена RELN[52] и уровня его экспрессии[53] с шизофренией.
В половине случаев генетически обусловленной шизофрении виноваты случайные мутации, которые отсутствуют в генах родителей больного[54].
Пренатальные факторы
Считается, что уже на раннем этапе нейронального развития, в том числе во время беременности, причинные факторы могут вступить во взаимодействие, обусловив повышенный риск будущего развития болезни. В связи с этим интересна обнаруженная зависимость риска шизофрении от сезона рождения: болезнь чаще наблюдается у рождённых зимой и весной (по крайней мере в северном полушарии).[55] Получены свидетельства того, что пренатальные (дородовые) инфекции повышают риск, и это является ещё одним подтверждением связи заболевания с нарушениями внутриутробного развития.[56]Социальные факторы
Существует устойчивая корреляция риска шизофрении со степенью урбанизации местности.[40][57] Ещё одним фактором риска является низкий социальный статус, в том числе бедность[58] и миграция в связи с социальными трениями, расовая дискриминация, неблагополучие семьи, безработица или плохие условия проживания.[59] Перенесённые в детстве издевательства и травмирующие переживания также фигурируют в качестве стимула к будущему развитию шизофрении.[60][61] Считается, что на риск не влияет родительское воспитание, но свой вклад могут вносить нарушенные взаимоотношения, для которых характерно отсутствие поддержки.[62][63] К социальным факторам риска шизофрении относится также одиночество.[62][64]Наркомания и алкоголизм
См. также: Двойной диагноз
Шизофрению и наркоманию связывают сложные отношения, не позволяющие с
лёгкостью отследить причинно-следственные связи. Убедительные
свидетельства говорят о том, что у некоторых людей определённые
наркотики способны вызвать болезнь либо спровоцировать очередной
приступ. Однако возможно и то, что больные используют психоактивные
вещества в попытке преодолеть негативные ощущения, связанные как с
действием антипсихотиков, так и с самим заболеванием, ключевыми признаками которого считаются негативные эмоции, паранойя и ангедония, ведь известно что при депрессии и стрессе уровень дофамина понижается.[65][66] Амфетамины и алкоголь стимулируют выброс дофамина,[67][68]
а избыточная дофаминергическая активность как минимум отчасти
обусловливает психотическую симптоматику при шизофрении. Различные
исследования показали что амфетамины увеличивают концентрацию дофамина в синаптическом пространстве усиливая ответ постсинаптического нейрона.[69] Дополнительным аргументом является доказанный факт обострения симптомов шизофрении под воздействием амфетаминов.[70] Шизофрению может спровоцировать чрезмерное использование галлюциногенных и стимулирующих средств.[71] Одно исследование говорит о возможной роли каннабиса в развитии психоза, однако авторы подозревают, что пропорциональное воздействие этого фактора невелико.[72]Психологические факторы
Множество психологических механизмов рассматривалось в качестве возможных причин развития шизофрении и поддержания этого состояния. Когнитивные искажения, выявляемые у пациентов и лиц из группы риска, особенно под воздействием стресса или в запутанных ситуациях, включают избыточное внимание к возможным угрозам, поспешные умозаключения, склонность к внешней атрибуции, искажённое восприятие социальной обстановки и ментальных состояний, трудности в различении внутренней и внешней речи, и проблемы с низкоуровневой обработкой визуальной информации и концентрацией внимания.[73][74][75][76] Часть таких когнитивных особенностей могут отражать общие нейрокогнитивные нарушения памяти, внимания, решения проблем, исполнительных функций и социального познания, другие могут быть связаны с конкретными проблемами и переживаниями.[62][77] Несмотря на типичную «сглаженность аффекта», проведённые недавно исследования говорят о том, что многие лица с диагнозом «шизофрения» очень эмоционально реагируют в особенности на стрессовые и негативные стимулы, и что подобная чувствительность может обусловливать предрасположенность к проявлению симптомов шизофрении и развитию самого заболевания.[27][78][79] Есть основания предполагать, что содержание бреда и психотических переживаний может отражать эмоциональные причины заболевания, и что характер интерпретации человеком этих переживаний способен оказать влияние на симптоматологию.[80][81][82][83] Возможно, развитие «безопасных привычек» в поведении во избежание воображаемых угроз способствует сохранению хронических бредовых идей.[84] Методом получения дополнительной информации о психологических механизмах является наблюдение за воздействием терапии на симптомы.[85]Нейрональные механизмы
Визуализация работы мозга с помощью аппаратуры фМРТ и ПЭТ при прохождении пациентом нейропсихологических тестов указывает на функциональные отличия, затрагивающие чаще всего фронтальные и височные доли, а также гиппокамп.[86] Эти отличия связывают с нейрокогнитивными нарушениями, часто отмечаемыми при шизофрении.[87] Однако неясен возможный вклад в эти нарушения антипсихотиков, почти всегда принимавшихся пациентами, участвовавшими в данных исследованиях.[88]
фМРТ и другие технологии визуализации позволяют исследовать отличия в характере активации мозга у больных шизофренией.
Интерес исследователей также привлек нейротрансмиттер глутамат и сниженная глутаматергическая сигнальная активность NMDA-рецептора при шизофрении. Об этом в первую очередь говорят неадекватно низкие уровни рецепторов глутамата при посмертном анализе мозга больных[91] и то, что средства, блокирующие глутаматную активность, такие как фенциклидин и кетамин, вызывают шизофреноподобные симптомы и когнитивные нарушения.[92]
Внимание учёных также привлёк эндогенный NMDA-антагонист — кинуреновая кислота, в связи с тем, что повышение её концентрации при клещевом энцефалите вызывает симптомы, схожие с симптомами шизофрении[93][94][95] Тот факт, что снижение глутаматергической активности ухудшает показатели в тестах, требующих активности лобных долей и гиппокампа, а также то, что глутамат способен влиять на дофаминергическую систему, и обе системы связаны с шизофренией, говорит в пользу гипотезы о важной посреднической (а возможно и обусловливающей) роли глутаматных сигнальных путей в развитии заболевания.[96] Дополнительным подтверждением данной гипотезы послужили предварительные данные клинических испытаний, говорящие о возможной эффективности коагонистов NMDA рецептора в смягчении некоторых позитивных симптомов шизофрении.[97]
Также сообщалось о ряде обнаруженных отличий в структуре и размере некоторых областей мозга при шизофрении, начиная с открытия увеличенных желудочков у больных с наиболее выраженными негативными симптомами.[98] Однако у отдельно взятых пациентов эти находки подтверждаются с трудом из-за значительной индивидуальной вариативности. И в последние годы при сравнении пациентов со здоровыми людьми обнаруживаются разнообразные структурные изменения мозга.[99] Хотя эти изменения отмечаются и у тех, кто ещё не получал антипсихотиков,[100] есть и данные о том, что медикаменты могут вносить дополнительные изменения в структуру мозга.[101][102] Аналогично предыдущим находкам, многие из недавно обнаруженных отличий выявляются с достаточной надёжностью лишь при групповом сравнении, и нельзя с уверенностью предсказать их обнаружение у каждого отдельного больного.
Роль нейромедиаторов
Различные независимые исследования показали, что многие лица, страдающие шизофренией, имеют повышенный поток дофамина и серотонина, поступающего в постсинаптические нейроны мозга.[103][104][105][106] Эти нейромедиаторы являются частью так называемой «системы поощрения» и вырабатываются в больших количествах во время позитивного по представлению пациента опыта типа секса, наркотиков, алкоголя, вкусной еды, а также стимуляторов ассоцированных с ними.[107] Нейробиологические эксперименты показали, что даже воспоминания о позитивном поощрении могут увеличить уровень дофамина[108][109][110], поэтому данный нейромедиатор используется мозгом для оценки и мотивации, закрепляя важные для выживания и продолжения рода действия.[111] Например, мозг лабораторных мышей вырабатывал дофамин уже даже во время предвкушения ожидаемого удовольствия.[112] Однако некоторые пациенты умышленно перенапрягают эту систему поощрения, искусственно вызывая приятные для них воспоминания и мысли снова и снова, поскольку таким образом натурально производятся нейромедиаторы хорошего настроения, теряя при этом самоконтроль.[106] Это похоже на наркотическую зависимость,[113] ведь практически все наркотики прямо или косвенно нацелены на «систему поощрения» мозга и насыщают его структуры дофамином.[114][115] Если пациент продолжает перестимулировать свою «систему поощрения», то постепенно мозг адаптируется к чрезмерному потоку дофамина производя меньше гормона и уменьшая количество рецепторов в «системе поощрения».[116] В результате, химическое воздействие на мозг уменьшается, понижая способность пациента наслаждаться вещами от которых он раньше получал удовольствие.[115] Это понижение заставляет пациента зависимого от дофамина усиливать свою «мыслительную деятельность» пытаясь привести уровень нейромедиаторов в нормальное для него состояние[106] — этот эффект известен в фармакологии как толерантность. Дальнейшее развитие толерантности может постепенно привести к очень тяжелым изменениям в нейронах и других структурах мозга, и потенциально может в долговременной перспективе нанести серьёзный ущерб здоровью мозга.[117] Современные антипсихотические препараты нацелены на блокировку функций дофамина. Но, к сожалению, эта блокировка иногда также вызывает и приступы депрессии, что может усилить зависимое поведение пациента.[118] Когнитивно-поведенческая психотерапия (КПТ), проводимая профессиональным психологом, также может помочь пациентам эффективно контролировать свои настойчивые мысли, поднять самооценку, понять причины депрессии и объяснить им долговременные негативные последствия дофаминовой зависимости.[119][120] «Дофаминовая теория» шизофрении стала очень популярной в психиатрии в связи с эффективностью атипичных антипсихотиков, блокирующих нейромедиаторы, однако многие психологи не поддерживают эту теорию, считая её «упрощенной», также существует несколько различных течений внутри сторонников теории.[103]Терапия и поддержка

Молекула хлорпромазина (аминазина) — средства, революционизировавшего терапию шизофрении в 1950-х годах
Госпитализация может потребоваться при тяжелых эпизодах шизофрении. Она может быть добровольной или, если это позволяет местное законодательство в области охраны психического здоровья, недобровольной (препровождение в гражданском порядке). В России недобровольная госпитализация регулируется Законом о психиатрической помощи. В ряде других стран была проведена деинституционализация, что сделало редкостью долгое пребывание в больнице, хотя оно всё ещё возможно.[9] Вслед за помещением в госпиталь, либо вместо него, в дело вступает поддержка, в том числе центры с открытым посещением, визиты районных групп по душевному здоровью или команд ассертивной терапии на дому, поддерживаемая трудозанятость[127] и группы поддержки, руководимые самими пациентами.
Во многих странах за пределами Западного мира решающее слово в терапии могут иметь местные сообщества и лечение может протекать менее формально. В действительности в этих странах результаты терапии могут быть лучше, чем на Западе.[128] Причины такой статистики неясны, с целью их выяснения в настоящее время проводятся кросс-культурные исследования.
Медикаментозное лечение
У лиц, страдающих шизофренией, обнаруживается повышенная дофаминергическая активность в мезолимбическом пути[129] и сниженная в мезокортикальном[130][131], поэтому основным методом лечения шизофрении является использование антипсихотических препаратов (нейролептиков)[132], действующих на «продуктивные» симптомы психоза и препятствующих его дальнейшему развитию, воздействие которых обусловлено в первую очередь подавлением дофаминовой активности, несмотря на их существенные побочные эффекты. Используемая в настоящее время дозировка антипсихотиков, как правило, ниже по сравнению с первыми десятилетиями их применения. Считается, что атипичные нейролептики действуют также на негативную симптоматику, в то время, как «классические» способны сами вызывать дефицитарную симптоматику.Существует неопределённость относительно того, насколько рационально назначение нейролептиков при первых признаках шизофрении. С одной стороны, их применение на самых ранних стадиях болезни увеличивает эффективность лечения; с другой же, оно связано с повышенным риском побочных эффектов. Имеющиеся на сегодняшний день данные исследований не позволяют с очевидностью ответить на этот вопрос, хотя практические руководства[133] во многих странах однозначно рекомендуют медикаментозную терапию нейролептиками в течение 6—24 мес при первых же приступах заболевания.[134]

Рисперидон, распространённый представитель атипичных антипсихотиков.
Несмотря на более высокую стоимость, атипичные антипсихотики (Рисперидон, Кветиапин, Оланзапин, Клозапин, Зипрасидон, Арипипразол) всё же получают предпочтение при начальном выборе терапии перед более старыми типичными антипсихотиками; они зачастую легче переносятся и их использование реже сопровождается поздней дискинезией, хотя они чаще вызывают набор веса и заболевания, связанные с ожирением.[135] Также у людей, получающих атипичные антипсихотики, иногда отмечаются случаи гиперпролактинемии, галактореи и опухоли гипофиза.[136][137] Остаётся неясным, снижает ли переход на более новые лекарства шансы развития злокачественного нейролептического синдрома, редкого, но тяжёлого и потенциально смертельного неврологического расстройства, чаще всего возникающего как отрицательная реакция на антипсихотики.[138]
Как считается, оба класса антипсихотиков в целом демонстрируют одинаковую эффективность в подавлении позитивных симптомов. Некоторые исследователи предполагали, что атипичные средства представляют дополнительную пользу в воздействии на негативные и когнитивные симптомы шизофрении, но клиническая значимость этих эффектов ещё не установлена. В работах недавних лет опровергается утверждение о сниженной частоте экстрапирамидных побочных эффектов при использовании атипичных антипсихотиков, особенно в случае, когда их старые аналоги подбираются в малых дозах либо используются низкопотентные типичные антипсихотики.[139] Однако следует относиться с осторожностью к антипсихотикам, которые блокируют функции дофамина, поскольку избыточная блокировка этого нейромедиатора, отвечающего за хорошее настроение, может вызвать приступы депрессии, что, в свою очередь, может усилить зависимое поведение пациентов, которые иногда пытаются компенсировать недостаток дофамина наркотиками и алкоголем (поскольку амфетамины стимулируют выброс дофамина)[118].
Симптомы в разной степени поддаются фармакотерапии; словосочетание «резистентная шизофрения» используется для описания случаев, в которых не отмечается удовлетворительной реакции как минимум на два различных антипсихотика.[140] Пациентам из этой категории может быть прописан клозапин,[141] средство, отличающееся повышенной эффективностью, но несущее риск потенциально смертельных побочных эффектов, в том числе агранулоцитоза и миокардита[142]. Клозапин может обладать и дополнительным преимуществом, предположительно снижая склонность к алкоголизму и наркомании у больных шизофренией[143]. Для пациентов, не желающих или не имеющих возможности регулярно принимать таблетки, разработаны пролонгированные формы препаратов, инъекции которых достаточно осуществлять раз в две недели. В США и Австралии законодательство позволяет принуждать к таким уколам больных, отказывающихся принимать кратковременные формы препаратов, но в то же время находящихся в стабильном состоянии и не препятствующих нормальной жизни окружающих. Есть данные о том, что в долгосрочной перспективе состояние некоторых пациентов оказывается лучше без приёма антипсихотиков.[144] Несмотря на обнадёживавшие результаты ранних пилотных исследований,[145] ПНЖК Омега-3 не ведут к улучшению симптоматики, согласно последнему мета-анализу.[146]
Психологическая и социальная терапия
Психотерапия также широко рекомендуется и используется при шизофрении, хотя иногда возможности терапии ограничены фармакологией из-за проблем с финансированием или недостаточной подготовкой персонала.[147] Помимо лечения самой болезни, она также направлена на социальную и профессиональную реабилитацию пациентов.Когнитивно-поведенческую терапию (КПТ) используют для смягчения симптомов и улучшения связанных с ними аспектов — самоуважения, социального функционирования и осознания своего состояния. Хотя ранние испытания не давали чёткого результата,[148] в последующих обзорах говорится о возможной эффективности КПТ в воздействии на психотические симптомы шизофрении[149]. Ещё один подход — когнитивная тренировка (англ. cognitive remediation therapy), приёмы которой направлены на борьбу с когнитивными нарушениями, иногда присутствующими при шизофрении. Первые результаты говорят о когнитивной эффективности этого направления, основанного на методиках нейропсихологической реабилитации, причём некоторые позитивные подвижки сопровождаются изменениями характера активации мозга, отмечаемыми при фМРТ-сканировании.[150] Аналогичный подход под названием «терапия когнитивного улучшения», направленный, помимо нейрокогнитивной сферы, на социальное познание, также показал эффективность.[151]
Семейная терапия или обучение, подходы, направленные в целом на семейную систему, частью которой является больной, в исследованиях обычно признаются полезными, по крайней мере при долговременном вмешательстве.[152][153][154] Помимо собственно терапии, признание получает серьёзное воздействие болезни на семью и та тяжелая ноша, что ложится на плечи заботящихся о больном, в связи с чем публикуется всё больше «книг самопомощи» на эту тему.[155][156] Некоторые свидетельства говорят о пользе обучения социальным навыкам, но в этом направлении были и значительные негативные результаты.[157][158] В некоторых работах рассматривается возможная польза музыкотерапии и других креативных форм терапии.[159][160][161] В качестве альтернативы жёсткой системе психиатрических учреждений, где отношение к людям часто воспринимается как авторитарное, недружелюбное или жестокое, а лечение сводится к регулярному применению психиатрических (в частности, антипсихотических) средств, рассматриваются Дома-Сотерии, получившие своё название от названия первого дома «Сотерия», созданного Лореном Мошером.[162][163] Дома-Сотерии или дома по образцу Сотерий в настоящее время функционируют в Швеции, Финляндии, Германии, Швейцарии, Венгрии и некоторых других странах.[164] В своей работе 1999 года «Сотерия и другие альтернативы неотложной психиатрической госпитализации» Лорен Мошер, разработавший метод Сотерии, охарактеризовал его как «применение по 24 часа в день межличностных феноменологических вмешательств, осуществляемых непрофессиональным персоналом, обычно без лечения нейролептическими препаратами, в контексте немногочисленного, аналогичного домашнему, тихого, поддерживающего, защищающего и толерантного социального окружения».[165] Результаты исследований скудны, но их систематический обзор в 2008 году показал, что программа аналогична по эффективности лечению нейролептиками при первом и втором эпизодах шизофрении.[166]
Арт-терапия показала неэффективные результаты при лечении шизофрении[167].
Движения, организуемые «клиентами психиатрических услуг», стали неотъемлемой частью процесса восстановления в Европе и Америке; такие группы как Hearing Voices Network и Paranoia Network разработали методики самопомощи, нацеленные на обеспечение поддержки и помощи за рамками традиционной медицинской модели, принятой большинством психиатров. Избегая рассмотрения персонального опыта в терминах психической болезни или психического здоровья, они стремятся дестигматизировать эти переживания и вдохновить человека к принятию личной ответственности и обретению позитивного самовосприятия. Все чаще устанавливаются партнёрские отношения между госпиталями и организациями пациентов, при этом работа врачей способствует возвращению людей в общество, наработке ими социальных навыков и снижению частоты повторных госпитализаций.[168]
Другие методы
Электросудорожная терапия (ЭСТ) не рассматривается при первоначальном выборе стратегии терапии, но может быть прописана при неудаче других методов. Она более эффективна при наличии симптомов кататонии,[169] и правила NICE в Великобритании рекомендуют применение ЭСТ при кататонии, если у данного пациента она уже с успехом проводилась, однако других рекомендаций относительно ЭСТ при шизофрении нет.[170] Психохирургия в наше время стала редкостью и при шизофрении не рекомендуется.[171]Инсулинокоматозная терапия для лечения шизофрении применялась на Западе с момента её создания в 30-тые годы XX века и до 50-тых годов, когда было признано, что нет свидетельств её эффективности, при том, что она существенно опаснее ЭСТ[172] В России инсулинокоматозная терапия продолжает использоваться, представляя, с точки зрения ряда специалистов, уникальный метод терапии.[173]. Также иногда применяется атропинокоматозная терапия.
Прогноз

Джон Нэш, американский математик,
у которого ещё в колледже проявлялись первые симптомы параноидной
шизофрении. Несмотря на отказ от медикаментов, Нэш продолжал свои
исследования. В 1994 году за свои ранние работы награждён Нобелевской
Премией. История жизни Нэша легла в основу биографии и художественного
фильма «Игры разума».
Течение заболевания
В рамках Международного Исследования Шизофрении (англ. International Study of Schizophrenia, ISoS), координируемого ВОЗ, было осуществлено длительное наблюдение 1633 пациентов из разных стран с диагнозом «шизофрения». Через 10 и 15 лет были отмечены разные результаты как по странам, так и по испытуемым. В целом более половины пациентов, доступных для длительного учёта, поправились (англ. recovered) с точки зрения симптоматологии (4 по Шкале Блейлера) и более трети считались поправившимися, если учитывать кроме симптомов ещё и уровень функционирования (выше 60 по шкале GAF). Приблизительно шестая часть из них «были сочтены достигшими полного выздоровления, не требующего более терапии в какой бы то ни было форме», хотя у некоторых ещё проявлялись отдельные симптомы и снижение трудоспособности. У значительного числа было отмечено «позднее выздоровление», даже после хронических проблем и неудач в подборе терапии. В выводах говорится, что «результаты проекта ISoS, вслед за другими данными подобного характера, способствуют избавлению пациентов, лиц, заботящихся о них, а также клинических работников от парадигмы хронического течения, доминировавшей в представлениях о болезни на протяжении большей части XX века.»[174]Обзор крупных лонгитюдных исследований, провёденных в Северной Америке, также говорит о большой вариации результатов, как и о том, что течение болезни может быть мягким, средним либо тяжёлым. Клинический исход был в среднем хуже, чем при других психотических и психиатрических расстройствах, но между 21 % и 57 % пациентов, в зависимости от жесткости критериев, демонстрировали хорошие результаты. Прогрессирующее ухудшение наблюдалось «в малом количестве случаев», хотя были отмечены и опасность суицида, и ранняя смертность. Авторами отмечается, что «наиболее важным является полученное свидетельство того, что в умеренном числе случаев пациенты демонстрируют полную ремиссию симптомов без последующих рецидивов, по крайней мере на протяжении длительного времени, и что некоторым из этих пациентов не требуется поддерживающая медикаментозная терапия.»[175]
Клиническое исследование с жесткими критериями восстановления (одновременная ремиссия позитивных и негативных симптомов при адекватном социальном и профессиональном функционировании на протяжении двух лет) говорит о 14%-ном выздоровлении в течение первых пяти лет.[176] В ходе другого исследования, учитывавшего больных, проживающих в одном районе, у 62 % испытуемых было отмечено общее улучшение согласно композитному индексу симптоматики, клинических и функциональных показателей.[177]
При анализе данных ВОЗ обнаружена ещё одна важная закономерность: люди с диагнозом «шизофрения», проживающие в «развивающихся странах» (Индия, Колумбия, Нигерия) демонстрируют лучшие долговременные показатели по сравнению с больными из «развитых стран» (США, Великобритания, Ирландия, Дания, Чехия, Словакия, Япония, Россия),[178] несмотря на то, что антипсихотические медикаменты, как правило, менее доступны в бедных государствах.
Определение выздоровления
Статистические результаты исследований разнятся из-за отсутствия общепринятых строгих определений ремиссии и выздоровления. «Рабочая группа по ремиссии при шизофрении» предложила стандартизованные критерии ремиссии, в том числе «улучшение по основным признакам и симптомам до уровня, на котором любые остаточные симптомы проявляются столь мягко, что более не оказывают значительного воздействия на поведение и не достигают порога, определяющего первичный диагноз шизофрении».[179] Некоторыми исследователями выдвигаются стандартизованные критерии выздоровления с указанием на то, что имеющиеся в DSM-IV определения «полного возврата к преморбидному (до болезни) уровню функционирования» или «совершенного возврата к полному функционированию» неадекватны, не подлежат измерению, несовместимы с размахом вариаций, признаваемых в обществе за норму психосоциального функционирования, а также способствуют стигматизации и порождают замкнутый круг пессимизма.[180] Между людьми с диагнозом «шизофрения», в том числе состоящими в движениях «потребителей услуг\потерпевших», и некоторыми специалистами в области душевного здоровья могут существовать довольно сильные разногласия относительно базовых установок и концепций выздоровления.[181] Среди заметных ограничений, свойственных почти всем исследовательским критериям — невнимание к тому, как сам испытуемый оценивает свое состояние и ощущает себя в жизни. Заболевание и последующее восстановление часто подразумевают длительное разочарование в собственных силах, обособление от друзей и семьи, срыв обучения и карьеры и социальную стигматизацию, «переживания, которые нельзя просто повернуть вспять или забыть.»[126] Набирает вес модель, определяющая выздоровление как процесс, подобный постепенному «уходу от» проблем, связанных с наркотиками и алкоголем, и подчеркивающая уникальность пути каждого, кто вступил на эту дорогу в поиске надежды, свободы выбора, новых возможностей, включения в социум, достижений.[126]Индикаторы прогноза
Несколько факторов коррелируют с более позитивным общим прогнозом: женский пол, острый дебют (резкое проявление симптомов в противовес постепенному), больший возраст при первом эпизоде, преобладание позитивных (в противовес негативным) симптомов, наличие расстройств настроения и хороший уровень функционирования до болезни.[182][183] Сильные стороны характера и наличие внутренних ресурсов, проявляющиеся в решительности и «психологической стойкости», также ассоциированы с лучшим прогнозом.[175] Восприятие и поддержка со стороны близких и знакомых может значительно повлиять на результат; исследования, рассматривающие негативные аспекты отношения окружающих — количество критических комментариев, уровень враждебности и расположенность к вторжению и контролю чужой жизни (в совокупности — «выраженные эмоции», пользуясь терминологией исследователей) — всему этому раз за разом сопутствует повышенный риск рецидивов.[184] С другой стороны, большинство таких исследований говорят лишь о корреляции, и зачастую трудно установить направление причинно-следственных связей.Смертность
При анализе данных о более чем 168 000 граждан Швеции, получавших психиатрическое лечение, продолжительность жизни больных шизофренией оказалась на уровне около 80 % — 85 % от средних показателей. Женщины с диагнозом «шизофрения» жили немного дольше мужчин, а в целом болезнь была ассоциирована с большей продолжительностью жизни, нежели алкоголизм и наркомания, расстройства личности, инфаркты и инсульты.[185] При шизофрении наблюдается повышенный риск самоубийств; недавнее исследование говорит о том, что 30 % пациентов как минимум один раз в жизни предпринимали попытку покончить с собой.[186][187] В другом исследовании предполагается 10%-ный уровень смертности от самоубийств при шизофрении.[188] Дополнительно указываются такие факторы, как курение, плохая диета, недостаток физических упражнений и отрицательное воздействие психиатрических препаратов.[7]По данным исследований, приём нейролептиков ассоциируется с более высоким, чем в популяции, уровнем смертности, причём зависимость между числом принимаемых нейролептиков и смертностью статистически достоверна (при политерапии риск преждевременной смертности увеличивается). Приём антипсихотиков приводит к сердечно-сосудистым и лёгочным нарушениям, что по крайней мере отчасти объясняет повышенный риск смертности.[189]
Насилие
Связь между актами насилия и заболеванием представляет собой тему для споров. В современных работах говорится о том, что процент больных шизофренией, прибегающих к насилию, выше, нежели процент людей безо всяких заболеваний, но в то же время ниже, чем при расстройствах подобных алкоголизму, и что разница сглаживается или вовсе исчезает при порайонном рассмотрении с учётом связанных с болезнью факторов, в первую очередь социодемографических переменных, алкоголизма и наркомании.[190][191][192][193][194] Исследования показывают, что от 5 % до 10 % обвинений в убийстве в Западных странах выносится людям, страдающим расстройствами шизофренического спектра.[195][196][197]Психоз при шизофрении порой связывают с повышенным риском актов насилия. Исследования специфического вклада бредовых убеждений и галлюцинаций не дают однозначной картины, в первую очередь уделяя внимание бреду ревности, ощущению угрозы и приказывающим голосам. Выдвинуто предположение о том, что более склонными к насилию являются больные определённого типа, для которых характерны проблемы в обучении, низкий IQ, расстройства поведения, ранние алкоголизм и наркомания, нарушения законопорядка до постановки диагноза.[195]
Устойчивые данные свидетельствуют о том, что люди с диагнозом «шизофрения» чаще становятся жертвами преступлений с применением насилия — как минимум в 14 раз чаще, нежели исполнителями.[198][199] У той небольшой части больных, что совершают насильственные действия, устойчиво отмечается злоупотребление психоактивными веществами, в первую очередь алкоголем.[200] Агрессия, как со стороны пациентов так и направленная против них, обычно случается в контексте сложных социальных взаимодействий в семье,[201] а также является проблемой в условиях клиники[202] и по месту жительства больного.[203]
Скрининг и предупреждение заболевания
В настоящее время нет надёжных маркеров, способных предсказать развитие шизофрении, однако проводятся исследования, в ходе которых оценивается возможность определения будущего диагноза по комбинации генетических факторов и психозоподобных переживаний, не ведущих к снижению функционального уровня.[204] Люди, соответствующие критериям 'состояния ультра высокого риска', что предполагает наличие транзиторных или самоконтролируемых психотических переживаний на фоне семейной истории шизофрении, в течение года с вероятностью 20 %-40 % получают тот же диагноз.[205] Показано, что различные методы психотерапии и медикаменты способны снизить шансы развития настоящей шизофрении у лиц, удовлетворяющих критериям 'высокого риска'.[206] В то же время осуществление терапии лиц, которые и без того могут никогда не заболеть шизофренией, полно противоречий из-за риска побочных эффектов при использовании антипсихотиков, особенно таких потенциально уродующих последствий, как поздняя дискинезия, а также редкого, но иногда смертельно опасного злокачественного нейролептического синдрома.[207] Самой распространённой формой превентативной активности являются образовательные общественные кампании, предоставляющие информацию о факторах риска шизофрении, ранней диагностике и возможностях терапии.[208]Критика и альтернативные подходы
Диагностические проблемы и споры
Критика диагноза «шизофрения» связана с его недостаточной научной валидностью и надёжностью[209][210] и является частью более широкой критики, направленной на диагностические критерии психиатрии в целом. Альтернативой произвольно устанавливаемой границе между болезнью и нормой может стать рассмотрение индивидуальных показателей в различных диагностических измерениях, предполагающее наличие спектра или континуума состояний в противовес однозначному диагнозу. Такой подход хорошо ложится в канву исследований шизотипии и согласуется с данными о высокой частоте в общей популяции психотических переживаний[211][212] и бредовых убеждений, зачастую не вызывающих негативных эмоций.[213]Специалистами всё чаще и чаще высказывается мнение, что шизофрения представляет собой не болезнь, а синдром, консенсусную нозологическую единицу, сумму слагаемых, обеспечивающую коммуникацию между врачами общей практики, психиатрами и научными исследователями, пациентами и их родственниками. В 2002 году в профессиональном журнале «MGv» (статья «Разоблачение шизофрении») Pieter de Valminck высказался о вредных последствиях понимания шизофрении как болезни. В 2003 году Джим ван Ос (англ.)русск. в ходе лекции в Нидерландском институте психического здоровья и зависимостей привёл доводы против существующей концепции шизофрении, во многих случаях, по его утверждению, приносящей вред. По словам ван Оса, существующие методы диагностики излишне грубы: «Нет ни одного биологического критерия, который бы обладал диагностической ценностью, и средние различия между группами пока ещё диагностически нерелевантны», и до сих пор ещё невозможно чётко разграничить пациентов с шизофренией и пациентов с депрессией. Ван Ос отметил, что состояние пациентов, которым выставлен диагноз «шизофрения», по сути являющийся стигматизирующим психиатрическим ярлыком, можно охарактеризовать кластерами симптомов, уникальных для каждого отдельного человека. Он предложил отказаться от диагноза «шизофрения» и заменить его в DSM-V новым диагнозом «синдром аберрантного выделения важности»[214].
На конгрессе по шизофрении в 2007 году в ходе голосования 62 голоса против 61 были в пользу отказа от термина «шизофрения». Выступавший последним В. Карпентер из Центра психиатрических исследований Мэриленда (Балтимор) предложил заняться проблемой гетерогенности, присущей шизофрении, и разделить данный синдром на несколько значимых субсиндромов, что позволит более точно определить их явно множественные этиологические корни. Из зала прозвучало несколько предложений об альтернативах сегодняшнему названию, в частности «синдром Крепелина-Блейлера», «синдром гиполатерализации», «преднамеренно неспецифицируемый психоз»; высказывались предположения о том, уменьшит ли замена имени стигматизацию и заблуждения широкой публики касательно шизофрении[215].
Критики диагноза указывают на неустойчивость критериев,[216] особенно ярко проявляющуюся при оценке бредовых убеждений и расстройств мышления. Высказываются мнения о том, что психотические симптомы являются недостаточным основанием для диагноза, ведь «психоз в психиатрии подобен лихорадке в остальной медицине — это серьёзный, но неспецифичный показатель».[217]
Как показывают исследования, диагностика шизофрении является относительно ненадёжной и непоследовательной, вероятно, по вине вышеперечисленных факторов. Знаменитое исследование, осуществлённое в 1972 году Дэвидом Розенханом, результаты которого послужили материалом для статьи в журнале Science под названием «О нормальных людях в ненормальных местах», продемонстрировало субъективность и ненадёжность диагностики (по крайней мере, на тот момент времени).[218] В более свежих работах показано, что вероятность одновременной постановки диагноза «шизофрения» двумя независимыми психиатрами в лучшем случае достигает 65 %.[219] Эти данные, а также результаты предыдущих исследований, демонстрировавших ещё меньшую согласованность при анализе диагностической надёжности, сподвигли некоторых критиков на требования отказа от диагноза «шизофрения» как такового.[162]
Япония в 2004 году заменила термин Seishin-Bunretsu-Byo, обозначавший шизофрению и дословно переводящийся как «болезнь расщеплённого разума», на Tōgō-shitchō-shō, «расстройство интеграции».[220] В 2006 году в Великобритании была развёрнута «Кампания за Отказ от Ярлыка Шизофрении» с целью аналогичной смены диагноза и разработки нового подхода к терапии и пониманию симптомов, ассоциируемых в настоящее время с шизофренией.[221]
Выдвигается и другая альтернатива: использование в диагностике знаний о специфических нейрокогнитивных дефицитах. Такие дефициты проявляются в снижении или нарушении базовых психологических функций — памяти, внимания, управляющих функций и способности к решению проблем. Именно эти нарушения, а не яркие психотические симптомы (которые во многих случаях успешно контролируются с помощью антипсихотиков), как предполагается, обусловливают по большей части инвалидизирующий эффект шизофрении. Однако это направление получило развитие относительно недавно и вряд ли в ближайшем времени приведёт к радикальному изменению диагностических методик.[222]
Известна практика использования диагноза «шизофрения» не в лечебных, а в политических целях; в СССР в классификацию был добавлен подтип под названием «вялотекущая шизофрения». Использование этого диагноза, особенно в РСФСР, против диссидентов, было способом заставить их замолчать либо отказаться от своих взглядов под угрозой насильственного помещения в лечебные учреждения. В 2000 году общественность была встревожена известиями об аналогичной практике, предположительно инициированной правительством Китая и направленной на членов секты Фалуньгун, которых задерживали и «лечили». Комитет по злоупотреблениям в психиатрии АПА отреагировал принятием резолюции, призывающей Всемирную психиатрическую ассоциацию расследовать ситуацию в Китае.[223]
Альтернативные подходы
Чрезвычайно радикальный неакадемический подход, получивший широкую известность под названием «движение антипсихиатрии», пик активности сторонников которого пришёлся на 1960-е годы, противостоит «ортодоксальному» представлению о шизофрении как о болезни[224]. По словам видного участника этого движения, Томаса Саса, психиатрические пациенты не больны, они скорее являются личностями «с нестандартными мыслями и поведением», доставляющими неудобства обществу[225]. Он считает, что общество нарушает справедливость в своём стремлении контролировать их, классифицируя их поведение как «болезнь» и подвергая лечению в попытке социального контроля. По его мнению, шизофрении в действительности не существует, это лишь социальный конструкт, основанный на представлениях общества о нормальном и ненормальном. «Шизофрении дано столь расплывчатое определение», — пишет Сас, — «что в действительности этот термин часто применяется почти к любому виду поведения, которое не нравится окружающим»[226].Он также отрицает существование биохимических и патологических данных о шизофрении и не считает лечение шизофрении «научной деятельностью»[227]. Похожие взгляды излагали психиатры Р. Д. Лэйнг, Сильвано Ариети, Теодор Лидс и Колин Росс,[228] полагавшие, что симптомы того, что принято называть душевной болезнью, являются реакциями на невыполнимые требования, накладываемые общественной и в особенности семейной жизнью на некоторых чувствительных людей. По мнению этих авторов, содержание психотических переживаний заслуживает интерпретации, в противовес представлению о них как о лишённых информационной значимости проявлениях психического расстройства. Лэйнг даже составил одиннадцать описаний больных шизофренией, доказывая, что содержание их действий и высказываний было наполнено смыслом и логикой в контексте их семейных и жизненных ситуаций.[229] Рассматривая понятие шизофрении как идеологическое ограничение, делающее возможными принудительные взаимоотношения между пациентами и психиатрами, Лэйнг писал: «Понятие шизофрении — это оковы, сковывающие пациентов и психиатров. <…> Для того чтобы сидеть в клетке, не всегда нужны прутья. Определенного рода идеи также могут стать клеткой. Двери психиатрических больниц открываются потому, что химическое сдерживание более эффективно. Двери наших умов открыть гораздо сложнее.»[230]
В Пало Альто в 1956 году Грегори Бейтсон с коллегами Полом Вацлавиком, Дональдом Джексоном и Джеем Хейли[231] создали теорию шизофрении, связанную с работами Лэйнга и предполагающую возникновение расстройства в результате попадания человека в ситуации двойного послания, в которых он получает различные или противоречивые сообщения. Из этого следовало, что симптоматика шизофрении является выражением данного безвыходного положения и несёт ценность как переживание катарсиса и трансформации.
Оригинальную концепцию шизофрении предложил Джулиан Джейнс. Он предположил, что до начала исторического времени шизофрения или схожее состояние являлось нормальным для человеческого сознания, при этом нормальное состоянии низкого аффекта, подходящее для рутинных действий, прерывалось в моменты кризиса появлением «загадочных голосов», отдающих инструкции, что считалось «вмешательством богов»[232][233]. Исследователи шаманизма допускают, что в некоторых культурах шизофрения или родственные состояния могут предрасполагать человека к выбору роли шамана;[234] переживание доступа к множественным реальностям нередко встречается при шизофрении, являясь также ключевым опытом во многих шаманских традициях.
Психоисторики, с другой стороны, принимают психиатрические диагнозы. Однако, вразрез с сегодняшней медицинской моделью психических заболеваний, они полагают, что в племенных обществах к развитию шизоидных личностей приводят недостатки воспитания.[235] Существует масса спекуляций о наличии шизофрении у религиозных деятелей первой величины. У Пола Курца и других комментаторов находит признание идея о том, что важнейшие религиозные фигуры переживали психоз, слышали голоса и демонстрировали бред величия.[236]
Существует предположение, согласно которому шизофрения может быть эволюционной расплатой человечества за левополушарную специализацию, связанную с появлением языка, поскольку у шизофреников наблюдается меньшая функциональная асимметрия полушарий мозга, чем у здоровых людей[237], а домирование левого полушария мозга связано прежде всего с его языковой специализацией.
Шизофренией занимается ответвление альтернативной медицины, известное как «ортомолекулярная психиатрия». В ней принято мнение о существовании группы заболеваний — шизофрений, и подход к лечению включает проведение диагностических тестов с последующим подбором соответствующей терапии.[238] В некоторых случаях эффективным считается назначение высоких доз никотиновой кислоты (витамина Б3)[239]. Неблагоприятная реакция организма на глютен является источником некоторых альтернативных теорий; сторонники ортомолекулярной медицины утверждают, что неблагоприятная реакция на глютен входит в этиологию некоторых случаев болезни. Эта теория, представленная одним автором в трех британских журналах 1970-х годов[240] не была доказана. Обзор литературы, осуществлённый в 2006 году, предполагает, что глютен может быть патологическим фактором для пациентов, страдающих от целиакии и для некоторых пациентов с шизофренией, но говорит о необходимости дальнейших исследований для подтверждения или опровержения этого предположения.[241] В Израильском исследовании 2004 года, у 50 больных шизофренией с контрольной группой были замерены уровни антител к глютену. В обеих группах тесты дали отрицательный результат, что позволило сделать вывод о сомнительности представлений о связи шизофрении с чувствительностью к глютену[242].
Некоторые исследователи предполагают, что диетическая и алиментарная терапия при шизофрении имеет некоторые перспективы[243].
Общество и культура

Профессор Стравинский ставит Ивану Бездомному ложный диагноз — шизофрения (Спектакль театра «Арбат»).
В книге «Игры разума» и одноименном фильме прослеживается жизнь Джона Форбса Нэша, Нобелевского лауреата по экономике, которого поразила болезнь. В фильме «Деврай», поставленном на языке Маратхи (с актёром Атулем Кулькарни), показывается жизнь больного шизофренией. Эта лента, снятая в регионе Конкан западноиндийского штата Махараштра, демонстрирует поведение, характер и борьбу пациента, а также любимых им людей. В ней также показывается терапия этого заболевания, как медикаментозная, так и заключающаяся в самоотверженной и терпеливой помощи близких родственников больного.
Документальные биографии пишутся и родственниками: австралийская журналистка Анна Дивсон повествует в книге «Скажи мне, что я здесь» (англ. Tell me I'm Here) об истории борьбы своего сына с шизофренией; по книге был снят фильм.[247] В книге «Эден-экспресс» Марк Воннегут, сын знаменитого писателя, вспоминает о своей схватке с шизофренией и последующем пути к выздоровлению. Другая книга, написанная шизофреником, — книга Шарон Меркато «Люди разбитых надежд. Моя исповедь про шизофрению».
Отдельного упоминания заслуживают книги Арнхильд Лаувенг (на русский язык на данный момент переведены «Завтра я всегда бывала львом» и «Бесполезен как роза»), написанные клиническим психологом, страдавшим шизофренией 10 лет — до того как автор этой книги получила данную специальность. В своей книге автор выражает уверенность, что ей удалось полностью излечиться от болезни, утверждает, что галлюцинации шизофреников выполняют коммуникативную функцию, призывает к личностному и уважительному отношению к больным и их симптомам.
В фильмах и других развлекательных произведениях информация о шизофрении зачастую искажается, чаще всего в негативном аспекте. При обзоре более 40 современных фильмов (1990—2010 годов) было установлено, что большинство шизофреников изображаются склонными к насильственному поведению, третья часть из них показаны склоными к убийству, а четверть — к самоубийству. Кроме того, необычайно часто шизофреники представляются имеющими какие-либо сверхестественные способности. Подавляющее большинство больных шизофренией в фильмах — белые мужчины. Всё это не соответствует действительности. Автор обзора[248], доктор Оуен, рекомендует фильмы Солист, Canvas (англ.) и Some Voices (англ.), как наиболее правдивые и вызывающие сочувствие. Кроме того, она называет фильм «Чистый, бритый» наиболее достоверно изображающим эту болезнь, хотя и «не подходящим для широкой публики».[249]
См. также
Литература
- Bentall, Richard Madness explained: psychosis and human nature. — London: Allen Lane, 2003. — ISBN 0-7139-9249-2
- Dalby J. Thomas Mental disease in history: a selection of translated readings. — Bern: Peter Lang, 1996. — ISBN 0-8204-3056-0
- Fallon, James H. (2003). «The Neuroanatomy of Schizophrenia: Circuitry and Neurotransmitter Systems». Clinical Neuroscience Research 3: 77–107. DOI:10.1016/S1566-2772(03)00022-7. Проверено 2008-07-07.
- Green Michael Schizophrenia revealed: from neurons to social interactions. — New York: W.W. Norton, 2001. — ISBN 0-393-70334-7
- Keen TM (December 1999). «Schizophrenia: orthodoxy and heresies. A review of alternative possibilities». Journal of Psychiatric and Mental Health Nursing 6 (6): 415–24. PMID 10818864. Проверено 2008-07-07.
- Laing Ronald D. The divided self: an existential study in sanity and madness. — New York: Penguin Books, 1990. — ISBN 0-14-013537-5
- Fleck Stephen Schizophrenia and the family. — New York: International Universities Press, 1985. — ISBN 0-8236-6001-X
- Noll, Richard The Encyclopedia of Schizophrenia And Other Psychotic Disorders (Facts on File Library of Health and Living). — New York: Facts on File, 2006. — ISBN 0-8160-6405-9
- Open The Doors — information on global programme to fight stigma and discrimination because of Schizophrenia. The World Psychiatric Association (WPA)
- Bentall, Richard P.; Read, John E; Mosher, Loren R. Models of Madness: Psychological, Social and Biological Approaches to Schizophrenia. — Philadelphia: Brunner-Routledge, 2004. — ISBN 1-58391-906-6 A critical approach to biological and genetic theories, and a review of social influences on schizophrenia.
- Scientific American Magazine (January 2004 Issue) Decoding Schizophrenia
- Shaner A, Miller G, Mintz J (September 2004). «Schizophrenia as one extreme of a sexually selected fitness indicator» (PDF). Schizophr. Res. 70 (1): 101–9. DOI:10.1016/j.schres.2003.09.014. PMID 15246469. Проверено 2008-07-07.
- Szasz Thomas Stephen Schizophrenia: the sacred symbol of psychiatry. — New York: Basic Books, 1976. — ISBN 0-465-07222-4
- Roazen Paul Sexuality, war, and schizophrenia: collected psychoanalytic papers. — New Brunswick, N.J., U.S.A: Transaction Publishers, 1991. — ISBN 0-88738-365-3 (On the Origin of the 'Influencing Machine' in Schizophrenia.)
- Wiencke, Markus (2006) Schizophrenie als Ergebnis von Wechselwirkungen: Georg Simmels Individualitätskonzept in der Klinischen Psychologie. In David Kim (ed.), Georg Simmel in Translation: Interdisciplinary Border-Crossings in Culture and Modernity (pp. 123-155). Cambridge Scholars Press, Cambridge, ISBN 1-84718-060-4
- Calton T. Treating schizophrenia without drugs? There’s good evidence for it // Psychminded.co.uk, 24.04.2009.
- Делёз Ж., Гваттари Ф. (1972) Капитализм и шизофрения. // Екатеринбург: У-Фактория, 2008.
- Кемпинский А. Психология шизофрении: Пер. с польск. СПб., 1998.
В энциклопедическом словаре Брокгауза-Ефрона
- Паранойя // Энциклопедический словарь Брокгауза и Ефрона: В 86 томах (82 т. и 4 доп.). — СПб., 1890—1907.
- Душевнобольные // Энциклопедический словарь Брокгауза и Ефрона: В 86 томах (82 т. и 4 доп.). — СПб., 1890—1907. — положение больных в начале XX века
Ссылки
Примечания
- ↑ 1 2 3 Bleuler, E. Dementia praecox oder Gruppe der Schizophrenien // Handbuch der Psychiatrie. — Erstdruck. — Leipzig und Wien: F. Deuticke, 1911.
- ↑ Статья «Schizophrenia»: Concise Medical Dictionary — Oxford University Press, 2010.
- ↑ Porter, Roy; Berrios, G. E. A history of clinical psychiatry: the origin and history of psychiatric disorders. — London: Athlone Press, 1995. — ISBN 0-485-24211-7
- ↑ Bhugra D (2006). «The global prevalence of schizophrenia». PLoS Medicine 2 (5): 372–373. DOI:10.1371/journal.pmed.0020151. PMID 15916460. Проверено 2008-02-24.
- ↑ 1 2 Goldner EM, Hsu L, Waraich P, Somers JM (2002). «Prevalence and incidence studies of schizophrenic disorders: a systematic review of the literature». Canadian Journal of Psychiatry 47 (9): 833–43. PMID 12500753. Проверено 2008-07-05.
- ↑ Sim K, Chua TH, Chan YH, Mahendran R, Chong SA (October 2006). «Psychiatric comorbidity in first episode schizophrenia: a 2 year, longitudinal outcome study». Journal of Psychiatric Research 40 (7): 656–63. DOI:10.1016/j.jpsychires.2006.06.008. PMID 16904688. Проверено 2008-07-05.
- ↑ 1 2 Brown S, Barraclough B, Inskip H (2000). «Causes of the excess mortality of schizophrenia». British Journal of Psychiatry 177: 212–7. DOI:10.1192/bjp.177.3.212. PMID 11040880.
- ↑ Ustun TB; Rehm J, Chatterji S, Saxena S, Trotter R, Room R, Bickenbach J, and the WHO/NIH Joint Project CAR Study Group (1999). «Multiple-informant ranking of the disabling effects of different health conditions in 14 countries». The Lancet 354 (9173): 111–115. DOI:10.1016/S0140-6736(98)07507-2. PMID 10408486.
- ↑ 1 2 Becker T, Kilian R (2006). «Psychiatric services for people with severe mental illness across western Europe: what can be generalized from current knowledge about differences in provision, costs and outcomes of mental health care?». Acta Psychiatrica Scandinavica Supplement 429: 9–16. DOI:10.1111/j.1600-0447.2005.00711.x. PMID 16445476.
- ↑ Okasha, A. (1999). «Mental health in the middle east an egyptian perspective». Clinical Psychology Review 19 (8): 917–933. DOI:10.1016/S0272-7358(99)00003-3.
- ↑ Evans K, McGrath J, Milns R (May 2003). «Searching for schizophrenia in ancient Greek and Roman literature: a systematic review». Acta Psychiatrica Scandinavica 107 (5): 323–30. PMID 12752027. Проверено 2008-07-03.
- ↑ Youssef HA, Youssef FA, Dening TR (March 1996). «Evidence for the existence of schizophrenia in medieval Islamic society». History of Psychiatry 7 (25): 55–62. PMID 11609215. Проверено 2008-07-04.
- ↑ Kraepelin E. (1907) Text book of psychiatry (7th ed) (trans. A.R. Diefendorf). London: Macmillan.
- ↑ Лагун И. Я. Глава 15. Аффективные синдромы. Шизофрения, биполярное расстройство и МДП // Причинность шизофрении. — Липецк: ОАО ПК «Ориус», 2008. — ISBN 978-5-91520-003-5
- ↑ Stotz-Ingenlath G (2000). «Epistemological aspects of Eugen Bleuler's conception of schizophrenia in 1911» (PDF). Medicine, Health Care and Philosophy 3 (2): 153–9. DOI:10.1023/A:1009919309015. PMID 11079343. Проверено 2008-07-03.
- ↑ Stotz-Ingenlath G (2000). «Epistemological aspects of Eugen Bleuler's conception of schizophrenia in 1911» (PDF). Medicine, Health Care and Philosophy 3 (2): 153–9. DOI:10.1023/A:1009919309015. PMID 11079343.
- ↑ Allen GE (1997). «The social and economic origins of genetic determinism: a case history of the American Eugenics Movement, 1900-1940 and its lessons for today» (PDF). Genetica 99 (2-3): 77–88. DOI:10.1007/BF02259511. PMID 9463076. Проверено 2008-07-03.
- ↑ Bentall RP, Read JE, Mosher LR Models of Madness: Psychological, Social and Biological Approaches to Schizophrenia. — Philadelphia: Brunner-Routledge, 2004. — ISBN 1-58391-906-6
- ↑ Lifton, Robert Jay The Nazi doctors: medical killing and the psychology of genocide. — New York: Basic Books, 1986. — ISBN 0-465-04905-2
- ↑ Wing JK (January 1971). «International comparisons in the study of the functional psychoses». British Medical Bulletin 27 (1): 77–81. PMID 4926366.
- ↑ Wilson M (March 1993). «DSM-III and the transformation of American psychiatry: a history». American Journal of Psychiatry 150 (3): 399–410. PMID 8434655. Проверено 2008-07-03.
- ↑ 1 2 3 4 5 6 American Psychiatric Association Schizophrenia // Diagnostic and statistical manual of mental disorders: DSM-IV. — Washington, DC: American Psychiatric Publishing, Inc., 2000. — ISBN 0-89042-024-6
- ↑ Addington J; Cadenhead KS, Cannon TD, Cornblatt B, McGlashan TH, Perkins DO, Seidman LJ, Tsuang M, Walker EF, Woods SW, Heinssen R (2007). «North American prodrome longitudinal study: a collaborative multisite approach to prodromal schizophrenia research». Schizophrenia Bulletin 33 (3): 665–72. DOI:10.1093/schbul/sbl075. PMID 17255119.
- ↑ Parnas J; Jorgensen A (1989). «Pre-morbid psychopathology in schizophrenia spectrum». British Journal of Psychiatry 115: 623–7. PMID 2611591.
- ↑ Amminger GP; Leicester S, Yung AR, Phillips LJ, Berger GE, Francey SM, Yuen HP, McGorry PD (2006). «Early-onset of symptoms predicts conversion to non-affective psychosis in ultra-high risk individuals». Schizophrenia Research 84 (1): 67–76. DOI:10.1016/j.schres.2006.02.018. PMID 16677803.
- ↑ Sims A Symptoms in the mind: an introduction to descriptive psychopathology. — Philadelphia: W. B. Saunders, 2002. — ISBN 0-7020-2627-1
- ↑ 1 2 Cohen & Docherty (2004). «Affective reactivity of speech and emotional experience in patients with schizophrenia». Schizophrenia Research 69 (1): 7–14. DOI:10.1016/S0920-9964(03)00069-0. PMID 15145465.
- ↑ Peralta V; Cuesta MJ (2001). «How many and which are the psychopathological dimensions in schizophrenia? Issues influencing their ascertainment». Schizophrenia Research 49 (3): 269–85. DOI:10.1016/S0920-9964(00)00071-2. PMID 11356588.
- ↑ Schneider, K. (1959) Clinical Psychopathology. New York: Grune and Stratton.
- ↑ Bertelsen, A (2002). «Schizophrenia and Related Disorders: Experience with Current Diagnostic Systems». Psychopathology 35: 89–93. DOI:10.1159/000065125. PMID 12145490.
- ↑ Pope HG (1983). «Distinguishing bipolar disorder from schizophrenia in clinical practice: guidelines and case reports» (PDF). Hospital and Community Psychiatry 34: 322–328. Проверено 2008-02-24.
- ↑ McGlashan TH (February 1987). «Testing DSM-III symptom criteria for schizotypal and borderline personality disorders». Archives of General Psychiatry 44 (2): 143–8. PMID 3813809. Проверено 2008-07-03.
- ↑ Jakobsen KD; Frederiksen JN, Hansen T, Jansson LB, Parnas J, Werge T (2005). «Reliability of clinical ICD-10 schizophrenia diagnoses». Nordic Journal of Psychiatry 59 (3): 209–12. DOI:10.1080/08039480510027698. PMID 16195122.
- ↑ Castle D, Wesseley S, Der G, Murray RM (1991). «The incidence of operationally defined schizophrenia in Camberwell 1965–84». British Journal of Psychiatry 159: 790–794. DOI:10.1192/bjp.159.6.790. PMID 1790446. Проверено 2008-07-05.
- ↑ Kumra S; Shaw M, Merka P, Nakayama E, Augustin R (2001). «Childhood-onset schizophrenia: research update». Canadian Journal of Psychiatry 46 (10): 923–30. PMID 11816313.
- ↑ Hassett A, Ames D, Chiu E (eds) (2005) Psychosis in the Elderly. London: Taylor and Francis. ISBN 1-84184-394-6
- ↑ Jablensky A; Sartorius N, Ernberg G, Anker M, Korten A, Cooper JE, Day R, Bertelsen A (1992). «Schizophrenia: manifestations, incidence and course in different cultures. A World Health Organization ten-country study». Psychological Medicine Monograph Supplement 20: 1–97. PMID 1565705.
- ↑ Kirkbride JB; Fearon P, Morgan C, Dazzan P, Morgan K, Tarrant J, Lloyd T, Holloway J, Hutchinson G, Leff JP, Mallett RM, Harrison GL, Murray RM, Jones PB (2006). «Heterogeneity in incidence rates of schizophrenia and other psychotic syndromes: findings From the 3-center ÆSOP study». Archives of General Psychiatry 63 (3): 250–258. DOI:10.1001/archpsyc.63.3.250. PMID 16520429.
- ↑ Kirkbride JB; Fearon P, Morgan C, Dazzan P, Morgan K, Murray RM, Jones PB (2007). «Neighbourhood variation in the incidence of psychotic disorders in Southeast London». Social Psychiatry and Psychiatric Epidemiology 42 (6): 438–45. DOI:10.1007/s00127-007-0193-0. PMID 17473901.
- ↑ 1 2 Van Os J (2004). «Does the urban environment cause psychosis?». British Journal of Psychiatry 184 (4): 287–288. DOI:10.1192/bjp.184.4.287. PMID 15056569.
- ↑ БСЭ, статья «Шизофрения»
- ↑ Форум исследования шизофрении
- ↑ Harrison PJ; Owen MJ (2003). «Genes for schizophrenia? Recent findings and their pathophysiological implications». The Lancet 361 (9355): 417–9. DOI:10.1016/S0140-6736(03)12379-3. PMID 12573388.
- ↑ Day R; Nielsen JA, Korten A, Ernberg G, Dube KC, Gebhart J, Jablensky A, Leon C, Marsella A, Olatawura M, et al. (1987). «Stressful life events preceding the acute onset of schizophrenia: a cross-national study from the World Health Organization». Culture, Medicine and Psychiatry 11 (2): 123–205. DOI:10.1007/BF00122563. PMID 3595169.
- ↑ Corcoran C; Walker E, Huot R, Mittal V, Tessner K, Kestler L, Malaspina D (2003). «The stress cascade and schizophrenia: etiology and onset». Schizophrenia Bulletin 29 (4): 671–92. PMID 14989406.
- ↑ ;Meyer-Lindenberg A; Miletich RS, Kohn PD, Esposito G, Carson RE, Quarantelli M, Weinberger DR, Berman KF (2002). «Reduced prefrontal activity predicts exaggerated striatal dopaminergic function in schizophrenia». Nature Neuroscience 5: 267–71. DOI:10.1038/nn804. PMID 11865311.
- ↑ O'Donovan MC; Williams NM, Owen MJ (2003). «Recent advances in the genetics of schizophrenia». Human Molecular Genetics 12 Spec No 2: R125–33. DOI:10.1093/hmg/ddg302. PMID 12952866.
- ↑ Owen MJ; Craddock N, O'Donovan MC (2005). «Schizophrenia: genes at last?». Trends in Genetics 21 (9): 518–25. DOI:10.1016/j.tig.2005.06.011. PMID 16009449.
- ↑ Craddock N; O'Donovan MC, Owen MJ (2006). «Genes for schizophrenia and bipolar disorder? Implications for psychiatric nosology». Schizophrenia Bulletin 32 (1): 9–16. DOI:10.1093/schbul/sbj033. PMID 16319375.
- ↑ Dalby JT; Morgan D, Lee M (1986). «Schizophrenia and mania in identical twin brothers». Journal of Nervous and Mental Disease 174: 304–308. DOI:10.1097/00005053-198605000-00007. PMID 3701318.
- ↑ Walsh T; McClellan JM, McCarthy SE, Addington AM, Pierce SB, Cooper GM, Nord AS, Kusenda M, Malhotra D, Bhandari A, Stray SM, Rippey CF, Roccanova P, Makarov V, Lakshmi B, Findling RL, Sikich L, Stromberg T, Merriman B, Gogtay N, Butler P, Eckstrand K, Noory L, Gochman P, Long R, Chen Z, Davis S, Baker C, Eichler EE, Meltzer PS, Nelson SF, Singleton AB, Lee MK, Rapoport JL, King MC, Sebat J (April 2008). «Rare structural variants disrupt multiple genes in neurodevelopmental pathways in schizophrenia». Science 320 (5875): 539–43. DOI:10.1126/science.1155174. PMID 18369103. Проверено 2008-07-03.
- ↑ Gene Overview of All Published Schizophrenia-Association Studies for RELN, «Обзор публикаций по ассоциации гена RELN с шизофренией», база данных Schizophrenia Gene
- ↑ Lintas C; Persico AM. «Neocortical RELN promoter methylation increases significantly after puberty.». Neuroreport 21(2): 114-118. PMID 19952965.
- ↑ Ученые: в 50 % случаев шизофрении виноваты мутации генов
- ↑ Davies G; Welham J, Chant D, Torrey EF, McGrath J (2003). «A systematic review and meta-analysis of Northern Hemisphere season of birth studies in schizophrenia». Schizophrenia Bulletin 29 (3): 587–93. PMID 14609251.
- ↑ Brown AS (2006). «Prenatal infection as a risk factor for schizophrenia». Schizophrenia Bulletin 32 (2): 200–2. DOI:10.1093/schbul/sbj052. PMID 16469941.
- ↑ van Os J, Krabbendam L, Myin-Germeys I, Delespaul P (March 2005). «The schizophrenia envirome». Current Opinion in Psychiatry 18 (2): 141–5. PMID 16639166. Проверено 2008-07-06.
- ↑ Mueser KT, McGurk SR (2004). «Schizophrenia». The Lancet 363 (9426): 2063–72. DOI:10.1016/S0140-6736(04)16458-1. PMID 15207959.
- ↑ Selten JP, Cantor-Graae E, Kahn RS (March 2007). «Migration and schizophrenia». Current Opinion in Psychiatry 20 (2): 111–115. DOI:10.1097/YCO.0b013e328017f68e. PMID 17278906. Проверено 2008-07-06.
- ↑ Schenkel LS; Spaulding WD, Dilillo D, Silverstein SM (2005). «Histories of childhood maltreatment in schizophrenia: Relationships with premorbid functioning, symptomatology, and cognitive deficits». Schizophrenia Research 76 (2-3): 273–286. DOI:10.1016/j.schres.2005.03.003. PMID 15949659.
- ↑ Janssen; Krabbendam L, Bak M, Hanssen M, Vollebergh W, de Graaf R, van Os J (2004). «Childhood abuse as a risk factor for psychotic experiences». Acta Psychiatrica Scandinavica 109: 38–45. DOI:10.1046/j.0001-690X.2003.00217.x. PMID 14674957.
- ↑ 1 2 3 Bentall RP; Fernyhough C, Morrison AP, Lewis S, Corcoran R (2007). «Prospects for a cognitive-developmental account of psychotic experiences». Br J Clin Psychol 46 (Pt 2): 155–73. DOI:10.1348/014466506X123011. PMID 17524210.
- ↑ Subotnik, KL; Goldstein, MJ, Nuechterlein, KH, Woo, SM and Mintz, J (2002). «Are Communication Deviance and Expressed Emotion Related to Family History of Psychiatric Disorders in Schizophrenia?». Schizophrenia Bulletin 28 (4): 719–29. PMID 12795501.
- ↑ Tornicroft G.; Goldstein, MJ, Nuechterlein, KH, Woo, SM and Mintz, J (1991). «Social deprivation and rates of treated mental disorder. Developing statistical models to predict psychiatric service utilization.». Br. J. Psychiatry. 158: 475-484.
- ↑ The Chemistry of Depression. Архивировано из первоисточника 23 августа 2011.
- ↑ Gregg L; Barrowclough C, Haddock G (2007). «Reasons for increased substance use in psychosis». Clinical Psychology Review 27 (4): 494–510. DOI:10.1016/j.cpr.2006.09.004. PMID 17240501.
- ↑ Мужчины чаще становятся алкоголиками из-за дофамина, выяснили ученые. Архивировано из первоисточника 22 августа 2011.
- ↑ Амфетамин. Архивировано из первоисточника 23 августа 2011.
- ↑ Kuczenski R, Segal DS (May 1997). «Effects of methylphenidate on extracellular dopamine, serotonin, and norepinephrine: comparison with amphetamine». J. Neurochem. 68 (5): 2032–7. DOI:10.1046/j.1471-4159.1997.68052032.x. PMID 9109529.
- ↑ Laruelle M; Abi-Dargham A, van Dyck CH, Gil R, D'Souza CD, Erdos J, McCance E, Rosenblatt W, Fingado C, Zoghbi SS, Baldwin RM, Seibyl JP, Krystal JH, Charney DS, Innis RB (1996). «Single photon emission computerized tomography imaging of amphetamine-induced dopamine release in drug-free schizophrenic subjects». Proceedings of the National Academy of Sciences of the USA 93: 9235–40. DOI:10.1073/pnas.93.17.9235. PMID 8799184.
- ↑ Mueser KT; Yarnold PR, Levinson DF, Singh H, Bellack AS, Kee K, Morrison RL, Yadalam KG (1990). «Prevalence of substance abuse in schizophrenia: demographic and clinical correlates». Schizophrenia Bulletin 16 (1): 31–56. PMID 2333480.
- ↑ Arseneault L; Cannon M, Witton J, Murray RM (2004). «Causal association between cannabis and psychosis: examination of the evidence». British Journal of Psychiatry 184: 110–7. DOI:10.1192/bjp.184.2.110. PMID 14754822.
- ↑ Broome MR; Woolley JB, Tabraham P, Johns LC, Bramon E, Murray GK, Pariante C, McGuire PK, Murray RM (2005). «What causes the onset of psychosis?». Schizophrenia Research 79 (1): 23–34. DOI:10.1016/j.schres.2005.02.007. PMID 16198238.
- ↑ Lewis R (2004). «Should cognitive deficit be a diagnostic criterion for schizophrenia?». Journal of Psychiatry and Neuroscience 29 (2): 102–113. PMID 15069464.
- ↑ Brune M; Abdel-Hamid M, Lehmkamper C, Sonntag C (2007). «Mental state attribution, neurocognitive functioning, and psychopathology: What predicts poor social competence in schizophrenia best?». Schizophrenia Research 92 (1-2): 151–9. DOI:10.1016/j.schres.2007.01.006. PMID 17346931.
- ↑ Sitskoorn MM; Aleman A, Ebisch SJH, Appels MCM, Khan RS (2004). «Cognitive deficits in relatives of patients with schizophrenia: a meta-analysis». Schizophrenia Research 71 (2): 285–295. DOI:10.1016/j.schres.2004.03.007. PMID 15474899.
- ↑ Kurtz MM (2005). «Neurocognitive impairment across the lifespan in schizophrenia: an update». Schizophrenia Research 74 (1): 15–26. DOI:10.1016/j.schres.2004.07.005. PMID 15694750.
- ↑ Horan WP; Blanchard JJ (2003). «Emotional responses to psychosocial stress in schizophrenia: the role of individual differences in affective traits and coping». Schizophrenia Research 60 (2-3): 271–83. DOI:10.1016/S0920-9964(02)00227-X. PMID 12591589.
- ↑ Barrowclough C; Tarrier N, Humphreys L, Ward J, Gregg L, Andrews B (2003). «Self-esteem in schizophrenia: relationships between self-evaluation, family attitudes, and symptomatology». J Abnorm Psychol 112 (1): 92–9. DOI:10.1037/0021-843X.112.1.92. PMID 12653417.
- ↑ Birchwood M; Meaden A, Trower P, Gilbert P, Plaistow J (2000). «The power and omnipotence of voices: subordination and entrapment by voices and significant others». Psychol Med 30 (2): 337–44. DOI:10.1017/S0033291799001828. PMID 10824654.
- ↑ Smith B; Fowler DG, Freeman D, Bebbington P, Bashforth H, Garety P, Dunn G, Kuipers E (2006). «Emotion and psychosis: links between depression, self-esteem, negative schematic beliefs and delusions and hallucinations». Schizophrenia Research 86 (1-3): 181–8. DOI:10.1016/j.schres.2006.06.018. PMID 16857346.
- ↑ Beck, AT (2004). «A Cognitive Model of Schizophrenia». Journal of Cognitive Psychotherapy 18 (3): 281–88. DOI:10.1891/jcop.18.3.281.65649.
- ↑ Bell V; Halligan PW, Ellis HD (2006). «Explaining delusions: a cognitive perspective». Trends in Cognitive Science 10 (5): 219–26. DOI:10.1016/j.tics.2006.03.004. PMID 16600666.
- ↑ Freeman D; Garety PA, Kuipers E, Fowler D, Bebbington PE, Dunn G (2007). «Acting on persecutory delusions: the importance of safety seeking». Behaviour Research and Therapy 45 (1): 89–99. DOI:10.1016/j.brat.2006.01.014. PMID 16530161.
- ↑ Kuipers E; Garety P, Fowler D, Freeman D, Dunn G, Bebbington P (2006). «Cognitive, emotional, and social processes in psychosis: refining cognitive behavioral therapy for persistent positive symptoms». Schizophrenia Bulletin 32 (Suppl 1): S24–31. DOI:10.1093/schbul/sbl014. PMID 16885206.
- ↑ Green MF (2001) Schizophrenia Revealed: From Neurons to Social Interactions. New York: W.W. Norton. ISBN 0-393-70334-7
- ↑ Green MF (2006). «Cognitive impairment and functional outcome in schizophrenia and bipolar disorder». Journal of Clinical Psychiatry 67 (Suppl 9): 3–8. PMID 16965182.
- ↑ Dean CE (2006). «Typical neuroleptics and increased subcortical volumes». American Journal of Psychiatry 156 (11): 1843–4. PMID 10553769. Проверено 2008-02-26.
- ↑ 1 2 3 A Roadmap to Key Pharmacologic Principles in Using Antipsychotics. PubMed (USA).
- ↑ Jones HM; Pilowsky LS (2002). «Dopamine and antipsychotic drug action revisited». British Journal of Psychiatry 181: 271–275. DOI:10.1192/bjp.181.4.271. PMID 12356650.
- ↑ Konradi C; Heckers S (2003). «Molecular aspects of glutamate dysregulation: implications for schizophrenia and its treatment». Pharmacology and Therapeutics 97 (2): 153–79. DOI:10.1016/S0163-7258(02)00328-5. PMID 12559388.
- ↑ Lahti AC; Weiler MA, Tamara Michaelidis BA, Parwani A, Tamminga CA (2001). «Effects of ketamine in normal and schizophrenic volunteers». Neuropsychopharmacology 25 (4): 455–67. DOI:10.1016/S0893-133X(01)00243-3. PMID 11557159.
- ↑ Заметка в АМИ-ТАСС
- ↑ Исходная статья на шведском сайте The Local.
- ↑ Erhardt S, Schwieler L, Nilsson L, Linderholm K, Engberg G (September 2007). «The kynurenic acid hypothesis of schizophrenia». Physiol. Behav. 92 (1-2): 203–9. DOI:10.1016/j.physbeh.2007.05.025. PMID 17573079.
- ↑ Coyle JT; Tsai G, Goff D (2003). «Converging evidence of NMDA receptor hypofunction in the pathophysiology of schizophrenia». Annals of the New York Academy of Sciences 1003: 318–27. DOI:10.1196/annals.1300.020. PMID 14684455.
- ↑ Tuominen HJ; Tiihonen J, Wahlbeck K (2005). «Glutamatergic drugs for schizophrenia: a systematic review and meta-analysis». Schizophrenia Research 72: 225–34. DOI:10.1016/j.schres.2004.05.005. PMID 15560967.
- ↑ Johnstone EC; Crow TJ, Frith CD, Husband J, Kreel L (1976). «Cerebral ventricular size and cognitive impairment in chronic schizophrenia». The Lancet 2 (7992): 924–6. DOI:10.1016/S0140-6736(76)90890-4. PMID 62160.
- ↑ Flashman LA; Green MF (2004). «Review of cognition and brain structure in schizophrenia: profiles, longitudinal course, and effects of treatment». Psychiatric Clinics of North America 27 (1): 1–18, vii. DOI:10.1016/S0193-953X(03)00105-9. PMID 15062627.
- ↑ Cahn W, Hulshoff Pol HE, Bongers M, et al (September 2002). «Brain morphology in antipsychotic-naïve schizophrenia: a study of multiple brain structures». Br J Psychiatry Suppl 43: s66–72. DOI:10.1192/bjp.181.43.s66. PMID 12271803. Проверено 2008-07-03.
- ↑ Moncrieff J, Leo J (January 2010). «A systematic review of the effects of antipsychotic drugs on brain volume». Psychol Med: 1–14. DOI:10.1017/S0033291709992297. PMID 20085668.
- ↑ Molina V, Reig S, Sanz J, et al (December 2005). «Increase in gray matter and decrease in white matter volumes in the cortex during treatment with atypical neuroleptics in schizophrenia». Schizophrenia Research 80 (1): 61–71. DOI:10.1016/j.schres.2005.07.031. PMID 16150576. Проверено 2008-07-03.
- ↑ 1 2 The Dopamine Hypothesis of Schizophrenia: Version III—The Final Common Pathway. Архивировано из первоисточника 23 августа 2011.
- ↑ Increased Striatal Dopamine Transmission in Schizophrenia: Confirmation in a Second Cohort. Архивировано из первоисточника 23 августа 2011.
- ↑ Presynaptic Regulation of Dopamine Transmission in Schizophrenia. Архивировано из первоисточника 23 августа 2011.
- ↑ 1 2 3 Dysconnection in Schizophrenia: From Abnormal Synaptic Plasticity to Failures of Self-monitoring. Архивировано из первоисточника 23 августа 2011.
- ↑ Ваш мозг во время секса. Архивировано из первоисточника 22 августа 2011.
- ↑ Удовольствие: дофамин. Архивировано из первоисточника 24 января 2012.
- ↑ It's all about dopamine. Архивировано из первоисточника 22 августа 2011.
- ↑ Placebo and Nocebo Effects Are Defined by Opposite Opioid and Dopaminergic Responses. Архивировано из первоисточника 24 января 2012.
- ↑ Dopamine and desire. Архивировано из первоисточника 22 августа 2011.
- ↑ Кокаиновые наркоманы могут получать удовольствие только от одного ожидания этого удовольствия. Архивировано из первоисточника 24 января 2012.
- ↑ Dopamine supersensitivity correlates with D2High states, implying many paths to psychosis. Архивировано из первоисточника 23 августа 2011.
- ↑ Мозг и наркотики. Архивировано из первоисточника 22 августа 2011.
- ↑ 1 2 Understanding Drug Abuse and Addiction. Архивировано из первоисточника 23 августа 2011.
- ↑ Addiction and Dopamine (D2) Receptor Levels (2006). Архивировано из первоисточника 22 августа 2011.
- ↑ The Science Behind Drug Use and Addiction. Архивировано из первоисточника 22 августа 2011.
- ↑ 1 2 Dopamine. Архивировано из первоисточника 23 августа 2011.
- ↑ Cognitive Behavior Therapy for Schizophrenia. Архивировано из первоисточника 23 августа 2011.
- ↑ Cognitive Behavioural Therapy for OCD. Архивировано из первоисточника 23 августа 2011.
- ↑ Andreasen et al. (2005). «Remission in Schizophrenia: Proposed Criteria and Rationale for Consensus». Am J Psychiatry 162: 441—449. DOI:10.1176/appi.ajp.162.3.441. PMID 15741458.
- ↑ van Os J, Burns T, Cavallaro R, et al (2006). —Standardized remission criteria in schizophrenia. Архивировано из первоисточника 9 марта 2012. Acta Psychiatrica Scandinavica, 113(2), 91-5. PMID 16423159
- ↑ Дж. ван Ос и др. Стандартизованные критерии ремиссии при шизофрении (рус.) = Standardized remission criteria in schizophrenia // Социальная и клиническая психиатрия : Издание Российского общества психиатров и Московского НИИ психиатрии МЗ РФ. — М., 2006. — Т. 16. — № 3. — С. 80-83.
- ↑ Kay SR, Fiszbein A, Opler LA (1987). The positive and negative syndrome scale (PANSS) for schizophrenia. Schizophrenia Bulletin, 13(2), 261-76. PMID 3616518
- ↑ Turner T. (2007). «Unlocking psychosis». Brit J Med 334 (suppl): s7. DOI:10.1136/bmj.39034.609074.94. PMID 17204765.
- ↑ 1 2 3 Bellack AS. (2006) Scientific and consumer models of recovery in schizophrenia: concordance, contrasts, and implications. Schizophrenia Bulletin. Jul;32(3):432-42. PMID 16461575
- ↑ McGurk, SR, Mueser KT, Feldman K, Wolfe R, Pascaris A (2007). Cognitive training for supported employment: 2-3 year outcomes of a randomized controlled trial. Am J Psychiatry. Mar;164(3):437-41. PMID 17329468
- ↑ Kulhara P (1994). Outcome of schizophrenia: some transcultural observations with particular reference to developing countries. European Archives of Psychiatry and Clinical Neuroscience, 244(5), 227—35. PMID 7893767
- ↑ Seeman P, Kapur S (July 2000). «Schizophrenia: more dopamine, more D2 receptors». Proc. Natl. Acad. Sci. U.S.A. 97 (14): 7673–5. PMID 10884398.
- ↑ Abi-Dargham A, Moore H (October 2003). «Prefrontal DA transmission at D1 receptors and the pathology of schizophrenia». Neuroscientist 9 (5): 404–16. DOI:10.1177/1073858403252674. PMID 14580124.
- ↑ Lieberman JA (2004). «Dopamine partial agonists: a new class of antipsychotic». CNS Drugs 18 (4): 251–67. PMID 15015905.
- ↑ National Collaborating Centre for Mental Health Schizophrenia: Full national clinical guideline on core interventions in primary and secondary care (PDF). Gaskell and the British Psychological Society (24 января 2006).(недоступная ссылка — история) Проверено 4 июля 2008.
- ↑ Bola JR, Kao D, Soydan H. Antipsychotic medication for early schizophrenia. — Cochrane Database Syst Rev 2011.
- ↑ John R. Bola; Dennis T. Kao; Haluk Soydan (2012). «Antipsychotic Medication for Early-episode Schizophrenia». Schizophr Bull. (Oxford University Press) 38 (1): 23—25.
- ↑ Lieberman JA, Stroup TS, McEvoy JP, et al (September 2005). «Effectiveness of antipsychotic drugs in patients with chronic schizophrenia». N. Engl. J. Med. 353 (12): 1209–23. DOI:10.1056/NEJMoa051688. PMID 16172203. Проверено 2008-07-04.
- ↑ Dickson RA, Dalby JT, Williams R, Edwards AL (July 1995). «Risperidone-induced prolactin elevations in premenopausal women with schizophrenia». Am J Psychiatry 152 (7): 1102–3. PMID 7540803.
- ↑ Атипичные антипсихотики и опухоли гипофиза: исследование фармакобдительности. Архивировано из первоисточника 23 августа 2011.
- ↑ Ananth J, Parameswaran S, Gunatilake S, Burgoyne K, Sidhom T (April 2004). «Neuroleptic malignant syndrome and atypical antipsychotic drugs». J Clin Psychiatry 65 (4): 464–70. PMID 15119907. Проверено 2008-07-04.
- ↑ Leucht S, Wahlbeck K, Hamann J, Kissling W (May 2003). «New generation antipsychotics versus low-potency conventional antipsychotics: a systematic review and meta-analysis». Lancet 361 (9369): 1581–9. DOI:10.1016/S0140-6736(03)13306-5. PMID 12747876. Проверено 2008-07-04.
- ↑ Meltzer HY (1997). «Treatment-resistant schizophrenia--the role of clozapine». Current Medical Research and Opinion 14 (1): 1–20. PMID 9524789.
- ↑ Wahlbeck K, Cheine MV, Essali A (2007). «Clozapine versus typical neuroleptic medication for schizophrenia». The Cochrane Database of Systematic Reviews (John Wiley and Sons, Ltd.) (2): CD000059. DOI:10.1002/14651858.CD000059. ISSN 1464-780X. PMID 10796289.
- ↑ Haas SJ, Hill R, Krum H (2007). «Clozapine-associated myocarditis: a review of 116 cases of suspected myocarditis associated with the use of clozapine in Australia during 1993–2003». Drug Safety 30: 47–57. DOI:10.2165/00002018-200730010-00005. PMID 17194170.
- ↑ Lee M, Dickson RA, Campbell M, Oliphant J, Gretton H, Dalby JT. (1998). «Clozapine and substance abuse in patients with schizophrenia». Canadian Journal of Psychiatry 43: 855–856.
- ↑ Harrow M, Jobe TH (May 2007). «Factors involved in outcome and recovery in schizophrenia patients not on antipsychotic medications: a 15-year multifollow-up study». Journal of Nervous and Mental Disease 195 (5): 406–414. PMID 17502806.
- ↑ Peet M, Brind J, Ramchand CN, Shah S, Vankar GK (2001). «Two double-blind placebo-controlled pilot studies of eicosapentaenoic acid in the treatment of schizophrenia». Schizophr. Res. 49 (3): 243–51. DOI:10.1016/S0920-9964(00)00083-9. PMID 11356585.
- ↑ Freeman MP, Hibbeln JR, Wisner KL, Davis JM, Mischoulon D, Peet M, Keck PE, Marangell LB, Richardson AJ, Lake J, Stoll AL (2006). «Omega-3 fatty acids: evidence basis for treatment and future research in psychiatry». The Journal of clinical psychiatry 67 (12): 1954–67. PMID 17194275.
- ↑ Moran, M (2005). Psychosocial Treatment Often Missing From Schizophrenia Regimens. Psychiatr News November 18 2005, Volume 40, Number 22, page 24. Retrieved on 2007-05-17.
- ↑ Cormac I, Jones C, Campbell C (2002). «Cognitive behaviour therapy for schizophrenia». Cochrane Database of systematic reviews (1): CD000524. DOI:10.1002/14651858.CD000524. PMID 11869579. Проверено 2008-07-03.
- ↑ Zimmermann G, Favrod J, Trieu VH, Pomini V (September 2005). «The effect of cognitive behavioral treatment on the positive symptoms of schizophrenia spectrum disorders: a meta-analysis». Schizophrenia Research 77 (1): 1–9. DOI:10.1016/j.schres.2005.02.018. PMID 16005380. Проверено 2008-07-03.>
- ↑ Wykes T, Brammer M, Mellers J, et al (August 2002). «Effects on the brain of a psychological treatment: cognitive remediation therapy: functional magnetic resonance imaging in schizophrenia». British Journal of Psychiatry 181: 144–52. DOI:10.1192/bjp.181.2.144. PMID 12151286. Проверено 2008-07-03.
- ↑ Hogarty GE, Flesher S, Ulrich R, et al (September 2004). «Cognitive enhancement therapy for schizophrenia: effects of a 2-year randomized trial on cognition and behavior». Arch. Gen. Psychiatry 61 (9): 866–76. DOI:10.1001/archpsyc.61.9.866. PMID 15351765. Проверено 2008-07-03.
- ↑ McFarlane WR, Dixon L, Lukens E, Lucksted A (April 2003). «Family psychoeducation and schizophrenia: a review of the literature». J Marital Fam Ther 29 (2): 223–45. DOI:10.1111/j.1752-0606.2003.tb01202.x. PMID 12728780.
- ↑ Glynn SM, Cohen AN, Niv N (January 2007). «New challenges in family interventions for schizophrenia». Expert Review of Neurotherapeutics 7 (1): 33–43. DOI:10.1586/14737175.7.1.33. PMID 17187495. Проверено 2008-07-03.
- ↑ Pharoah F, Mari J, Rathbone J, Wong W. (2006) Family intervention for schizophrenia Cochrane Database of Systematic Reviews, Issue 4
- ↑ Jones S, Hayward P Coping with Schizophrenia: A Guide for Patients, Families and Caregivers. — Oxford, England: Oneworld Pub.. — ISBN 1-85168-344-5
- ↑ Torrey EF Surviving Schizophrenia: A Manual for Families, Consumers, and Providers. — 5th Edition. — HarperCollins, 2006. — ISBN 0-06-084259-8
- ↑ Kopelowicz A, Liberman RP, Zarate R (October 2006). «Recent advances in social skills training for schizophrenia». Schizophrenia Bulletin 32 Suppl 1: S12–23. DOI:10.1093/schbul/sbl023. PMID 16885207. Проверено 2008-07-03.
- ↑ American Psychiatric Association (2004) Practice Guideline for the Treatment of Patients With Schizophrenia. Second Edition.
- ↑ Talwar N, Crawford MJ, Maratos A, Nur U, McDermott O, Procter S (November 2006). «Music therapy for in-patients with schizophrenia: exploratory randomised controlled trial». The British Journal of Psychiatry 189: 405–9. DOI:10.1192/bjp.bp.105.015073. PMID 17077429. Проверено 2008-07-03.
- ↑ Ruddy R, Milnes D. (2005) Art therapy for schizophrenia or schizophrenia-like illnesses. Cochrane Database of Systematic Reviews, Issue 4
- ↑ Ruddy RA, Dent-Brown K. (2007) Drama therapy for schizophrenia or schizophrenia-like illnesses. Cochrane Database of Systematic Reviews, Issue 1
- ↑ 1 2 Models of Madness: Psychological, Social and Biological Approaches to Schizophrenia / Edited by J. Read, R.L. Mosher, R.P. Bentall. — Hove, East Sussex: Brunner-Routledge, 2004. — 373 p. — ISBN 1-58391-905-8
- ↑ Calton T. Treating schizophrenia without drugs? There's good evidence for it (англ.). Psychminded.co.uk (24 April 2009). Архивировано из первоисточника 23 августа 2011. Проверено 7 ноября 2009.
- ↑ Soteria-Netzwerk: Herzlich Willkommen auf der Website der Internationalen Arbeitsgemeinschaft Soteria (IAS) (нем.). Internationalen Arbeitsgemeinschaft Soteria (3. Januar 2008). — Сеть Сотерий: Сайт Международной ассоциации Сотерий (МАС). Архивировано из первоисточника 23 августа 2011. Проверено 7 ноября 2009.
- ↑ Mosher L.R. (March 1999). «Soteria and other alternatives to acute psychiatric hospitalization: a personal and professional review». Journal of Nervous and Mental Disease 187 (3): 142—149. DOI:10.1097/00005053-199903000-00003. PMID 10086470.
- ↑ Calton T, Ferriter M, Huband N, Spandler H (January 2008). «A systematic review of the Soteria paradigm for the treatment of people diagnosed with schizophrenia». Schizophrenia Bulletin 34 (1): 181–92. DOI:10.1093/schbul/sbm047. PMID 17573357. Проверено 2008-07-03.
- ↑ Mike J Crawford et al. (2012). «Group art therapy as an adjunctive treatment for people with schizophrenia: multicentre pragmatic randomised trial». BMJ 344: e846. DOI:10.1136/bmj.e846.
- ↑ Goering P, Durbin J, Sheldon CT, Ochocka J, Nelson G, Krupa T (July 2006). «Who uses consumer-run self-help organizations?». Am J Orthopsychiatry 76 (3): 367–73. DOI:10.1037/0002-9432.76.3.367. PMID 16981815. Проверено 2008-07-04.
- ↑ Greenhalgh J, Knight C, Hind D, Beverley C, Walters S (March 2005). «(abstract) Clinical and cost-effectiveness of electroconvulsive therapy for depressive illness, schizophrenia, catatonia and mania: systematic reviews and economic modelling studies». Health Technol Assess. 9 (9): 1–156. Проверено 2007-06-17.
- ↑ National Institute for Health and Clinical Excellence The clinical effectiveness and cost effectiveness of electroconvulsive Therapy (ECT) for depressive illness, schizophrenia, catatonia and mania. (англ.). National Institute for Health and Clinical Excellence (April 2003). Архивировано из первоисточника 23 августа 2011. Проверено 17 июня 2007.
- ↑ Mashour GA, Walker EE, Martuza RL (June 2005). «Psychosurgery: past, present, and future». Brain Res. Brain Res. Rev. 48 (3): 409–19. DOI:10.1016/j.brainresrev.2004.09.002. PMID 15914249. Проверено 2008-07-04.
- ↑ Insulin coma therapy for schizophrenia — Crammer 93 (6): 332 — JRSM
- ↑ КРАТКОЕ ПОСОБИЕ ДЛЯ ВРАЧЕЙ ПО ПРИМЕНЕНИЮ МЕТОДА ФОРСИРОВАННОЙ ИНСУЛИНОКОМАТОЗНОЙ ТЕРАПИИ
- ↑ Harrison G, Hopper K, Craig T, et al (June 2001). «Recovery from psychotic illness: a 15- and 25-year international follow-up study». Br J Psychiatry 178: 506–17. DOI:10.1192/bjp.178.6.506. PMID 11388966. Проверено 2008-07-04.
- ↑ 1 2 Jobe TH, Harrow M (December 2005). «Long-term outcome of patients with schizophrenia: a review» (PDF). Canadian Journal of Psychiatry 50 (14): 892–900. PMID 16494258. Проверено 2008-07-05.
- ↑ Robinson DG, Woerner MG, McMeniman M, Mendelowitz A, Bilder RM (March 2004). «Symptomatic and functional recovery from a first episode of schizophrenia or schizoaffective disorder». Am J Psychiatry 161 (3): 473–9. DOI:10.1176/appi.ajp.161.3.473. PMID 14992973. Проверено 2008-07-04.
- ↑ Harvey CA, Jeffreys SE, McNaught AS, Blizard RA, King MB (2007). «The Camden Schizophrenia Surveys III: Five-Year Outcome of a Sample of Individuals From a Prevalence Survey and the Importance of Social Relationships». International Journal of Social Psychiatry 53 (4): 340–356. DOI:10.1177/0020764006074529. Проверено 2008-07-04.
- ↑ Hopper K, Wanderling J (2000). «Revisiting the developed versus developing country distinction in course and outcome in schizophrenia: results from ISoS, the WHO collaborative followup project. International Study of Schizophrenia». Schizophr Bull 26 (4): 835–46. PMID 11087016. Проверено 2008-07-04.
- ↑ Andreasen NC, Carpenter WT, Kane JM, Lasser RA, Marder SR, Weinberger DR (March 2005). «Remission in schizophrenia: proposed criteria and rationale for consensus». The American Journal of Psychiatry 162 (3): 441–9. DOI:10.1176/appi.ajp.162.3.441. PMID 15741458. Проверено 2008-07-07.
- ↑ Liberman RP, Kopelowicz A (June 2005). «Recovery From Schizophrenia: A Concept in Search of Research». Psychiatric Services 56 (6): 735–742. DOI:10.1176/appi.ps.56.6.735. PMID 15939952. Проверено 2008-07-07.
- ↑ Davidson L, Schmutte T, Dinzeo T, Andres-Hyman R (January 2008). «Remission and recovery in schizophrenia: practitioner and patient perspectives». Schizophrenia Bulletin 34 (1): 5–8. DOI:10.1093/schbul/sbm122. PMID 17984297. Проверено 2008-07-07.
- ↑ Davidson L, McGlashan TH (February 1997). «The varied outcomes of schizophrenia». Canadian Journal of Psychiatry 42 (1): 34–43. PMID 9040921.
- ↑ Lieberman JA, Koreen AR, Chakos M, et al (1996). «Factors influencing treatment response and outcome of first-episode schizophrenia: implications for understanding the pathophysiology of schizophrenia». J Clin Psychiatry 57 Suppl 9: 5–9. PMID 8823344.
- ↑ Bebbington P, Kuipers L (August 1994). «The predictive utility of expressed emotion in schizophrenia: an aggregate analysis». Psychol Med 24 (3): 707–18. PMID 7991753.
- ↑ Hannerz H, Borgå P, Borritz M (September 2001). «Life expectancies for individuals with psychiatric diagnoses». Public Health 115 (5): 328–37. DOI:10.1038/sj.ph.1900785. PMID 11593442.
- ↑ Radomsky ED, Haas GL, Mann JJ, Sweeney JA (October 1999). «Suicidal behavior in patients with schizophrenia and other psychotic disorders». Am J Psychiatry 156 (10): 1590–5. PMID 10518171. Проверено 2008-07-04.
- ↑ Dalby JT, Williams RJ Depression in schizophrenics. — New York: Plenum Press, 1989. — ISBN 0-306-43240-4
- ↑ Caldwell CB, Gottesman II (1990). «Schizophrenics kill themselves too: a review of risk factors for suicide». Schizophr Bull 16 (4): 571–89. PMID 2077636.
- ↑ Мазаева Н.А. Риски и преимущества применения атипичных антипсихотиков в психиатрии (по данным зарубежных публикаций последних лет) // Психиатрия и психофармакотерапия. — 2006. — Т. 8. — № 5.
- ↑ Walsh E, Buchanan A, Fahy T (June 2002). «Violence and schizophrenia: examining the evidence». Br J Psychiatry 180: 490–5. DOI:10.1192/bjp.180.6.490. PMID 12042226. Проверено 2008-07-04.
- ↑ Stuart H (June 2003). «Violence and mental illness: an overview». World Psychiatry 2 (2): 121–124. PMID 16946914. Проверено 2008-07-04.
- ↑ Steadman HJ, Mulvey EP, Monahan J, et al (May 1998). «Violence by people discharged from acute psychiatric inpatient facilities and by others in the same neighborhoods». Arch. Gen. Psychiatry 55 (5): 393–401. DOI:10.1001/archpsyc.55.5.393. PMID 9596041. Проверено 2008-07-04.
- ↑ Swanson JW, Swartz MS, Van Dorn RA, et al (May 2006). «A national study of violent behavior in persons with schizophrenia». Arch. Gen. Psychiatry 63 (5): 490–9. DOI:10.1001/archpsyc.63.5.490. PMID 16651506. Проверено 2008-07-04.
- ↑ Swanson JW, Holzer CE, Ganju VK, Jono RT (July 1990). «Violence and psychiatric disorder in the community: evidence from the Epidemiologic Catchment Area surveys». Hosp Community Psychiatry 41 (7): 761–70. PMID 2142118. Проверено 2008-07-04.
- ↑ 1 2 Mullen PE (2006). «Schizophrenia and violence: from correlations to preventive strategies». Advances in Psychiatric Treatment 12: 239–248. DOI:10.1192/apt.12.4.239. Проверено 2008-07-04.
- ↑ Simpson AI, McKenna B, Moskowitz A, Skipworth J, Barry-Walsh J (November 2004). «Homicide and mental illness in New Zealand, 1970-2000». Br J Psychiatry 185: 394–8. DOI:10.1192/bjp.185.5.394. PMID 15516547. Проверено 2008-07-04.
- ↑ Fazel S, Grann M (November 2004). «Psychiatric morbidity among homicide offenders: a Swedish population study». Am J Psychiatry 161 (11): 2129–31. DOI:10.1176/appi.ajp.161.11.2129. PMID 15514419. Проверено 2008-07-04.
- ↑ Brekke JS, Prindle C, Bae SW, Long JD (October 2001). «Risks for individuals with schizophrenia who are living in the community». Psychiatr Serv 52 (10): 1358–66. PMID 11585953. Проверено 2008-07-04.
- ↑ Fitzgerald PB, de Castella AR, Filia KM, Filia SL, Benitez J, Kulkarni J (March 2005). «Victimization of patients with schizophrenia and related disorders». Aust N Z J Psychiatry 39 (3): 169–74. DOI:10.1111/j.1440-1614.2005.01539.x. PMID 15701066. Проверено 2008-07-04.
- ↑ Walsh E, Gilvarry C, Samele C, et al (April 2004). «Predicting violence in schizophrenia: a prospective study». Schizophr. Res. 67 (2-3): 247–52. DOI:10.1016/S0920-9964(03)00091-4. PMID 14984884. Проверено 2008-07-04.
- ↑ Solomon PL, Cavanaugh MM, Gelles RJ (January 2005). «Family violence among adults with severe mental illness: a neglected area of research». Trauma Violence Abuse 6 (1): 40–54. DOI:10.1177/1524838004272464. PMID 15574672. Проверено 2008-07-04.
- ↑ Chou KR, Lu RB, Chang M (December 2001). «Assaultive behavior by psychiatric in-patients and its related factors». J Nurs Res 9 (5): 139–51. PMID 11779087.
- ↑ Lögdberg B, Nilsson LL, Levander MT, Levander S (August 2004). «Schizophrenia, neighbourhood, and crime». Acta Psychiatr Scand 110 (2): 92–7. DOI:10.1111/j.1600-0047.2004.00322.x. PMID 15233709. Проверено 2008-07-04.
- ↑ Cannon TD, Cornblatt B, McGorry P (May 2007). «The empirical status of the ultra high-risk (prodromal) research paradigm». Schizophrenia Bulletin 33 (3): 661–4. DOI:10.1093/schbul/sbm031. PMID 17470445. Проверено 2008-07-06.
- ↑ Drake RJ, Lewis SW (March 2005). «Early detection of schizophrenia». Current Opinion in Psychiatry 18 (2): 147–50. DOI:10.1097/00001504-200503000-00007. PMID 16639167. Проверено 2008-07-06.
- ↑ Van Os J, Delespaul P (2005). «Toward a world consensus on prevention of schizophrenia». Dialogues Clin Neurosci 7 (1): 53–67. PMID 16060596.
- ↑ Haroun N, Dunn L, Haroun A, Cadenhead KS (January 2006). «Risk and protection in prodromal schizophrenia: ethical implications for clinical practice and future research». Schizophrenia Bulletin 32 (1): 166–78. DOI:10.1093/schbul/sbj007. PMID 16207892. Проверено 2008-07-06.
- ↑ Häfner H, Maurer K, Ruhrmann S, et al (April 2004). «Early detection and secondary prevention of psychosis: facts and visions». European Archives of Psychiatry and Clinical Neuroscience 254 (2): 117–28. DOI:10.1007/s00406-004-0508-z. PMID 15146341. Проверено 2008-07-06.
- ↑ Bentall, Richard P. Reconstructing schizophrenia. — New York: Routledge, 1992. — ISBN 0-415-07524-6
- ↑ Boyle, Mary Schizophrenia: a scientific delusion?. — New York: Routledge, 2002. — ISBN 0-415-22718-6
- ↑ Verdoux H; van Os J (2002). «Psychotic symptoms in non-clinical populations and the continuum of psychosis». Schizophrenia Research 54 (1-2): 59–65. DOI:10.1016/S0920-9964(01)00352-8. PMID 11853979.
- ↑ Johns LC; van Os J (2001). «The continuity of psychotic experiences in the general population». Clinical Psychology Review 21 (8): 1125–41. DOI:10.1016/S0272-7358(01)00103-9. PMID 11702510.
- ↑ Peters ER; Day S, McKenna J, Orbach G (2005). «Measuring delusional ideation: the 21-item Peters et al. Delusions Inventory (PDI)». Schizophrenia Bulletin 30: 1005–22. PMID 15954204.
- ↑ Шизофрения: смена парадигмы? / Перевод Елены Можаевой, Московский научно-исследовательский институт психиатрии (10.08.2009). Проверено 1 ноября 2011. По материалам: Groot P.C. Schizofrenie. — MGv, 2009, No. 5, p. 407—409; Van Os J. «A Salience Dysregulation Syndrome». — Brit. J. Psychiatry, 2009, Vol. 194, February, p. 101—103; Van Os J. «Geen biomarkers, maar syndromen». — de Volkskrant, 15.11.08, Sect. Kennis, p. 1.
- ↑ ICOSR 2007—DSM-V Stirs Debate and Discussion, Schizophrenia Research Forum. Проверено 28 марта 2012.
- ↑ David AS (1999). «On the impossibility of defining delusions». Philosophy, Psychiatry and Psychology 6 (1): 17–20. Проверено 2008-02-24.
- ↑ Tsuang MT; Stone WS, Faraone SV (2000). «Toward reformulating the diagnosis of schizophrenia». American Journal of Psychiatry 157 (7): 1041–1050. DOI:10.1176/appi.ajp.157.7.1041. PMID 10873908.
- ↑ Rosenhan D (1973). «On being sane in insane places». Science 179: 250–8. DOI:10.1126/science.179.4070.250. PMID 4683124.
- ↑ McGorry PD; Mihalopoulos C, Henry L, Dakis J, Jackson HJ, Flaum M, Harrigan S, McKenzie D, Kulkarni J, Karoly R (1995). «Spurious precision: procedural validity of diagnostic assessment in psychotic disorders». American Journal of Psychiatry 152 (2): 220–3. PMID 7840355.
- ↑ Sato M (2004). «Renaming schizophrenia: a Japanese perspective». World Psychiatry 5 (1): 53–5. PMID 16757998.
- ↑ Schizophrenia term use 'invalid'. BBC News Online, (9 October 2006). Проверено 03.03.2011
- ↑ Green, Michael Schizophrenia revealed: from neurons to social interactions. — New York: W.W. Norton, 2001. — ISBN 0-393-70334-7
- ↑ Lyons D (2001). «Soviet-style psychiatry is alive and well in the People's Republic». British Journal of Psychiatry 178: 380–381. DOI:10.1192/bjp.178.4.380-b. PMID 11282823.
- ↑ Cooper, David A. The Dialectics of Liberation (Pelican). — London, England: Penguin Books Ltd, 1969. — ISBN 0-14-021029-6
- ↑ Szasz, Thomas Stephen The myth of mental illness: foundations of a theory of personal conduct. — San Francisco: Harper & Row, 1974. — ISBN 0-06-091151-4
- ↑ ШИЗОФРЕНИЯ. ДИАГНОСТИКА: ОБМАН И ПРЕДАТЕЛЬСТВО. ШИЗОФРЕНИЯ. ПСИХИАТРИЧЕСКАЯ «БОЛЕЗНЬ» ДЛЯ ИЗВЛЕЧЕНИЯ ВЫГОДЫ. Архивировано из первоисточника 9 марта 2012. // Материалы «Гражданской комиссии по правам человка» (англ.)русск.
- ↑ ШИЗОФРЕНИЯ. ПСИХИАТРИЧЕСКАЯ «БОЛЕЗНЬ» ДЛЯ ИЗВЛЕЧЕНИЯ ВЫГОДЫ. ГКПЧ. Архивировано из первоисточника 9 марта 2012.
- ↑ Colin R Schizophrenia: Innovations in Diagnosis and Treatment. — Haworth Press, 2004. — ISBN 0-7890-2269-9
- ↑ R.D. Laing’s and Aaron Esterson. Sanity, Madness and the Family (1964)
- ↑ Laing R.D. The Politics of the Family and Other Essays. — London; New York: Routledge, 1998. — P. 58. — 133 p. — ISBN 0-415-19822-4 Перевод Власовой: Власова О.А. Жан-Поль Сартр и антипсихиатрия или как социальная теория проникла в науку о душевных болезнях // Хора. — 2010. — № 1/2 (11/12). — С. 71-86.
- ↑ Bateson G, Jackson DD, Haley J, Weakland JH (1956). «Toward a theory of schizophrenia». Behavioral Science 1: 251–264.
- ↑ Jaynes J The origin of consciousness in the breakdown of the bicameral mind. — Boston: Houghton Mifflin, 1976. — ISBN 0-395-20729-0
- ↑ Психофизиология / под ред. Александрова Ю. И.. — СПб.: «Питер», 2011. — С. 231.
- ↑ Polimeni J, Reiss JP (March 2002). «How shamanism and group selection may reveal the origins of schizophrenia». Med. Hypotheses 58 (3): 244–8. DOI:10.1054/mehy.2001.1504. PMID 12018978. Проверено 2008-07-07.
- ↑ DeMause L The seven stages of historical personality // Emotional Life of Nations. — Other Press (NY), 2002. — ISBN 1-892746-98-0
- ↑ Kurtz P The transcendental temptation: a critique of religion and the paranormal. — Buffalo, N.Y: Prometheus Books, 1991. — ISBN 0-87975-645-4
- ↑ Crow TJ (August 1997). «Schizophrenia as failure of hemispheric dominance for language». Trends Neurosci. 20 (8): 339–43. DOI:10.1016/S0166-2236(97)01071-0. PMID 9246721. Проверено 5 марта 2012.
- ↑ Pfeiffer, Carl C. Nutrition and Mental Illness: An Orthomolecular Approach to Balancing Body Chemistry. — Healing Art Press. — ISBN 0-89281-226-5
- ↑ Walker M, Hoffer A Orthomolecular nutrition: new lifestyle for super good health. — Los Angeles: Keats Publishing, 1978. — ISBN 0-87983-154-5
- ↑ Three studies by Dohan:
- Dohan FC (April 1970). «Coeliac disease and schizophrenia». Lancet 1 (7652): 897–8. PMID 4191543. Проверено 2008-07-03.
- Dohan FC (July 1973). «Coeliac disease and schizophrenia». Br Med J 3 (5870): 51–2. PMID 4740433. Проверено 2008-07-03.
- Dohan FC (May 1979). «Celiac-type diets in schizophrenia». Am J Psychiatry 136 (5): 732–3. PMID 434265.
- ↑ Kalaydjian AE, Eaton W, Cascella N, Fasano A (February 2006). «The gluten connection: the association between schizophrenia and celiac disease». Acta Psychiatr Scand 113 (2): 82–90. DOI:10.1111/j.1600-0447.2005.00687.x. PMID 16423158. Проверено 2008-07-03.
- ↑ Peleg R, Ben-Zion ZI, Peleg A, et al (August 2004). «"Bread madness" revisited: screening for specific celiac antibodies among schizophrenia patients». European Psychiatry 19 (5): 311–4. DOI:10.1016/j.eurpsy.2004.06.003. PMID 15276666. Проверено 2008-07-03.
- ↑ Lakhan SE, Vieira KF (2008). «Nutritional therapies for mental disorders». Nutr J 7: 2. DOI:10.1186/1475-2891-7-2. PMID 18208598.
- ↑ McGorry, Patrick (2003). "The Influence of Stigma on Preventive Efforts in Psychotic Disorders, " in Schizophrenia (WPA Series in Evidence & Experience in Psychiatry), p. 292.
- ↑ Pescosolido BA, Monahan J, Link BG, Stueve A, Kikuzawa S (September 1999). «The public's view of the competence, dangerousness, and need for legal coercion of persons with mental health problems». Am J Public Health 89 (9): 1339–45. PMID 10474550. Проверено 2008-07-03.
- ↑ Phelan JC, Link BG, Stueve A, Pescosolido BA (June 2000). «Public Conceptions of Mental Illness in 1950 and 1996: What Is Mental Illness and Is It to be Feared?». Journal of Health and Social Behavior 41 (2): 188–207. DOI:10.2307/2676305.
- ↑ Deveson A. Tell Me I'm Here. — Penguin, 1991. — ISBN 0-14-027257-7
- ↑ Patricia R. Owen, Ph.D. (2012). «Portrayals of Schizophrenia by Entertainment Media: A Content Analysis of Contemporary Movies». Psychiatric Services 63 (7). DOI:10.1176/appi.ps.201100371.
- ↑ Schizophrenia in the Movies — Deborah Brauser, Medscape News

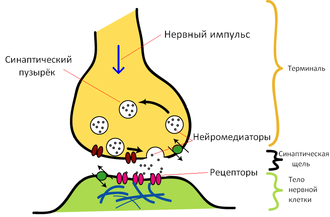
Комментариев нет:
Отправить комментарий